Простудный прыщ в ухе чем лечить
Прыщ в ухе
Содержание Скрыть
Прыщи в ухе – собирательное понятие образований, которые могут быть представлены в виде комедонов, фурункулов, папул, указывающие на внутренние проблемы со здоровьем. Факторы возникновения — снижение иммунитета, пренебрежение гигиеной, авитаминоз, гормональные сбои, инфекции, простудные болезни и другие.
Процесс возникновения прыщей сопровождается покраснением, зудом, жжением, болезненностью и отеком. Диагностика включает анализы мочи и крови, тесты на аллергены, рентген, УЗИ. В качестве терапевтических мероприятий назначают аптечные препараты, в том числе местного использования, удаление хирургическим путем в тяжелых случаях.
При сильной пульсирующей боли в глубине ушного прохода, нарушении слуха следует проконсультироваться с ЛОР-врачом.
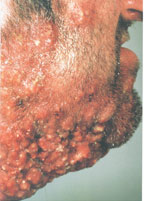
Прыщ в ухе может оказаться большим, при ослабленном иммунитете он может трансформироваться в фурункул.
Если в патологический процесс вовлечена барабанная перепонка, то могут развиться тяжелые осложнения, например, глухота.
Прыщи, поражающие слуховой орган, представлены различными образованиями.
Фурункул
Это новообразование, полость которого наполнена гнойным содержимым. Сопровождается сильным зудом, болезненностью, покраснением кожи вокруг. Нагноение проявляется увеличением лимфоузлов, повышением температуры тела, отечностью и жжением в слуховом проходе.
Формирование прыща в ухе связано с аллергиями, инфекциями. Если прыщи расположены глубоко, показано лечение у ЛОР. В остальных случаях проводят лечение местными антисептиками, ушными каплями, мазями с антибиотиками.
Самостоятельно такой бугорок удалять не рекомендуют, поскольку есть вероятность повреждения барабанной перепонки, что может привести к проникновению инфекции в кровь.
Такой гнойник часто говорит о гормональных нарушениях, аллергии, неправильном питании, хроническом процессе в организме.
Подкожные прыщи
Часто возникает после прокалывания мочки уха. Образование указывает на проблемы с органами пищеварения, простудные болезни, гормональные сбои, некачественную гигиену и другие нарушения.
Патологическое состояние сопровождается зудом, гиперемией, мелкими высыпаниями.
Большие бугорки
При формировании такого образования пациент будет жаловаться на боль, которая распространяется в область глаз, головы, зубочелюстного аппарата. Нередко такое состояние говорит от том, что человека продуло. Однако схожая симптоматика также наблюдается и при патологиях внутренних органов или аллергической реакции. Развитие менингита тоже нередко сопровождается болезненными образованиями в ушной раковине.
Закрытые комедоны
Представлены в виде белых плотных шариков, которые располагаются с наружной или внутренней стороны ушной раковины. В большинстве случаев такие образования выявляют у людей с повышенной жирностью кожи.
Бугорки не болят и чаще формируются единичными новообразованиями.
Симптомы
Иногда процесс возникновения прыщей в ушах не проявляется никакими клиническими признаками. Часто образования небольших размеров не доставляют беспокойства и проходят самостоятельно.
Чем крупнее нарост, тем большими симптомами сопровождается его формирование. При появлении патологического состояния пациент обращает внимание на отечность в месте очага поражения, зуд и признаки воспаления (вокруг прыща образуются гиперемированные участки, надавливание провоцирует болезненные ощущения).
Также можно наблюдать возникновение пузырька, полость которого наполнена жидким содержимым, или твердое уплотнение.
При формировании фурункула из него начинает выделяться гной, часто сопровождающийся неприятным запахом.
При поражении наружного слухового прохода больной жалуется на снижение слуха, а также дискомфорт при пережевывании пищи или разговоре.
В некоторых ситуациях образования говорят о более серьезных патологиях, в том числе злокачественных опухолях. В этом случае патологическое состояние проявляется постепенным увеличением размеров сыпи, выраженным зудом, уплотнением кожи в месте очага поражения, увеличением подчелюстных лимфоузлов, простреливающими ощущениями, которые могут отдавать в челюсть и другие части лица.
Мы делаем медицинскую информацию понятной, доступной и актуальной.
При возникновении подобной клинической картины нужно незамедлительно посетить специалиста.
Диагностика
Если в ухе появляются прыщи, необходимо обратиться за медицинской помощью к дерматологу. Вначале врач осмотрит область поражения и соберет анамнеза жизни пациента. На основании этих данных он ставит предварительный диагноз.
Чтобы правильно определить первопричину высыпаний, назначают диагностическое обследование:
При необходимости может быть проведено ультразвуковое исследование и рентгенография.
Что делать
Перед тем как проводить какие-либо терапевтические мероприятия по устранению прыща в ухе, необходимо установить причину, спровоцировавшую развитие новообразования. Кроме того, важно дифференцировать обычную простудную сыпь от атеромы, которая представляет собой подкожное образование и может быстро перейти в гнойничковое поражение. Убрать его возможно только при помощи оперативного вмешательства.
В случае если прыщ вскочил на поверхности уха, то обращаться к хирургу нет необходимости. Главное, что нужно помнить, это ни в коем случае нельзя пытаться выдавить его. Гной может легко проникнуть в кровь, что приведет к более серьезным последствиям.
Основная задача лечения прыща в ухе заключается в предотвращении распространения воспалительного и инфекционного процессов. Для устранения патогенной микрофлоры обычно назначают антисептические средства, которые комплексно воздействуют на проблемные участки. При гнойных воспалениях с тяжелым течением может потребоваться прием антибиотиков.
Среди общих принципов терапии выделяют следующие:
Для лечения фурункула хорошо зарекомендовала себя ихтиоловая и мазь Вишневского. Средство необходимо наносить непосредственно на воспаленный участок и зафиксировать с помощью лейкопластыря.
При глубоком расположении фурункула в слуховом канале применяют тампоны, которые предварительно обрабатываются мазью.
Их аккуратными движениями помещают внутрь уха. Снаружи рекомендуется наложить повязку или согревающий компресс.
ЛОР ЦЕНТР
Отоларингология, галотерапия и педиатрия, диагностика и лечение в г. Видное
Почему появляются прыщики в ушах и на мочках
Прыщи — явление всегда неприятное. Они не только портят внешний вид, но иногда могут приносить и болезненные ощущения. Особенно неприятно, когда воспаление кожи проявляется на ушной раковине или в слуховом проходе, где его сложно разглядеть и обработать. В этой статье будет рассказано, почему появляются прыщи на ушах и как их вылечить.
Причины возникновения
Кожные воспалительные процессы на любой части тела сигнализируют о непорядках в организме, в том числе и прыщи на мочках ушей. Причиной их появления могут послужить следующие проблемы:
Лечение прыщей на ушах
Чтобы вылечить прыщики на ушах и не допустить их повторного появления, необходимо выявить причину недуга и нейтрализовать её.
При возникновении прыщика на ухе рекомендуется обратиться к врачу, но при желании можно обойтись и домашними методами. В этом случае больной должен следовать следующим правилам:
Если прыщ вызывает пульсирующую боль, то это фурункул, также называемый «чирей» или «гнойник». Такое образование опасно тем, что внутри скапливается гной, который при неумелом выдавливании может привести к инфицированию. Поэтому в первую очередь требуется удалить жидкость. Для этих целей подходит компресс, пропитанный мазью Вишневского или ихтиоловой мазью. Если прыщ находится в слуховом проходе, лекарственный препарат наносят на ватку или тампон и закрепляют внутри уха.
Вытягивающий эффект может оказать также и солевой раствор. Чтобы приготовить его, нужно растворить в стакане тёплой воды чайную ложку соли и смешать с двумя каплями йода. Холодный компресс рекомендуется накладывать на прыщ по несколько раз в день.
В случае когда высока вероятность, что внутренний чирей вскроется сам, на ночь следует ложиться на больное ухо, чтобы гной вытек наружу.
Если прыщ на ухе не создаёт болевых ощущений, скорее всего, гноя в нем нет. Тогда нужно лишь дождаться его созревания. Для ускорения процесса проблемный участок обрабатывают йодным раствором или камфорным спиртом. Противовоспалительный эффект оказывает также салициловая кислота и левомицитиновые глазные капли.
Крупное образование в слуховом проходе может вызвать неприятные осложнения в виде фистулы или омертвения тканей. При этом может наблюдаться повышение температуры и обширные боли в ухе. При таких обстоятельствах требуется хирургическое вмешательство. Пострадавшую часть дезинфицируют, обезболивают, а затем удаляют прыщ и его содержимое.
Профилактика недуга
Если избавиться от прыща, но не исправить источник недуга, есть вероятность, что высыпания на коже станут хроническими. Во избежание этого требуется укреплять свой организм следующими способами:
Преимущества лечения в ЛОР-центре
Лечение заболеваний уха, горла и носа в ЛОР ЦЕНТРЕ – это комплексный и индивидуальный подход к каждому пациенту. Сделав предварительную запись на сайте медицинского центра или по телефону, вы сможете:
Обращайтесь в ЛОР ЦЕНТР: здесь вам помогут решить любую проблему в компетенции ЛОР-врачей максимально эффективно, безопасно, быстро и безболезненно.
Что делать, если появился прыщ в ухе?
Прыщи в области уха — это всегда неприятно, а самое неприятное — прыщ внутри уха, потому что, во-первых, он труднодоступен и его не так просто ликвидировать, во-вторых, как правило, прыщ в ухе сильно болит, а в-третьих, такая локализация воспалительного процесса — близко к внутреннему уху и внутричерепным структурам — чревата тяжелыми осложнениями. Вот почему так важно владеть полной информацией об этой патологии.
Прыщи в ухе: причины и особенности
Ваш запит успішно відправлено!
У найближчий час з Вами зв’яжеться специаліст
call-центра і уточнить всі питання.
С медицинской точки зрения прыщи — это воспалительный процесс в пилосебационных комплексах, состоящих из волосяного фолликула и сальной железы. Такие комплексы имеются в коже ушной раковины и слухового прохода, поэтому на ней иногда образуются открытые (черные) и закрытые (белые) комедоны, папулы, пустулы, узелки, а также фурункулы. Особенность этих образований в том, что они медленно созревают и долго «сидят» в тонкой, но плотной коже ушей, а манипуляции с ними крайне болезненны. Их возникновению способствуют многие факторы.
Некоторые прыщи внутри уха можно увидеть, но большинство из них дают о себе знать лишь возникновением болезненности при прикосновении. В любом случае следует придерживаться правила: прыщи в области ушей не трогать и не выдавливать! Максимум, что можно сделать — это протирать ухо ваткой, смоченной в борном или салициловом спирте, в течение нескольких дней и наблюдать за динамикой.
Если это видимые акне (красные, белые, черные), нужно обратиться к врачу-косметологу. Специалист безопасно удалит комедоны из ушных раковин и вокруг них, подскажет, как лечить ушные угри и правильно проводить гигиенические процедуры. При необходимости направит к дерматологу, чтобы исключить или выявить и вылечить более серьезное заболевание, например, демодекоз.
Все, что образуется в слуховом проходе, ведущем к барабанной перепонке, — сфера компетенции врача-отоларинголога. К нему необходимо обращаться во всех случаях, когда что-то болит внутри уха, в том числе при появлении болезненного прыща. Особенно помощь специалиста нужна, когда беспокоит сильная боль, «стреляющая» в голову, челюсть, глаз. Это говорит о наличии фурункула, который без своевременно начатого лечения может дать серьезные осложнения.
Что делать, если это фурункул
Гнойник внутри слухового прохода — это очень опасно. Его вскрытие ведет к возникновению острого отита, расплавлению барабанной перепонки и проникновению стафилококковой инфекции внутрь черепа, во внутреннее ухо. Поэтому выжидание и самолечение при малейшем подозрении на фурункул недопустимы.
Врач-отоларинголог располагает всем необходимым для полного излечивания фурункула на стадии инфильтрации или абсцедирования. Он выписывает местные и системные антибиотики, обрабатывает фурункул антисептиками в виде мазей и компрессов и назначает физиопроцедуры с воздействием сухим теплом. Пациенты с высокой температурой и большими фурункулами, которые иногда требуют вскрытия, направляются в стационар. После хирургической обработки фурункул на фоне продолжающейся терапии быстро разрешается. В соответствии с общей картиной заболевания (проявление фурункулеза или единичный чирей) пациенту даются рекомендации относительно профилактики.
Прыщи в ушах: как предотвратить
Прежде всего необходимо содержать уши и все, с чем они контактируют, в полной чистоте. Не следует подносить к ушам колюще-режущие инструменты. Нельзя выдавливать акне в области ушей. Нужно своевременно удалять серные пробки с помощью отоларинголога. Перед купанием в открытых водоемах и общественных бассейнах всегда обрабатывать уши антисептиками. При наличии в доме животных или если с ними связана работа, протирать уши борным или салициловым спиртом. При лечении акне у косметолога не забывать также про эти образования в ушах. По поводу прокалывания мочек, пирсинга ушей обращаться только к сертифицированным специалистам с медицинским образованием.
Бережное отношение к коже ушей поможет предотвратить серьезные проблемы, которые возможны в том числе когда в ухе появился прыщ.
Принципы диагностики и лечения хронического рецидивирующего фурункулеза
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний яв
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний является хронический рецидивирующий фурункулез (ХРФ). Фурункул развивается в результате острого гнойно-некротического воспаления волосяного фолликула и окружающих его тканей. Как правило, фурункул является осложнением остеофолликулита стафилококковой этиологии. Фурункулы могут возникать как одиночно, так и множественно (так называемый фурункулез).
В случае рецидивирования фурункулеза диагностируется хронический рецидивирующий фурункулез. Как правило, он характеризуется частыми рецидивами, длительными, вялотекущими обострениями, толерантными к проводимой антибактериальной терапии. В зависимости от количества фурункулов, распространенности и выраженности воспалительного процесса ХРФ классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Тяжелая степень: диссеминированные, множественные, непрерывно рецидивирующие небольшие очаги со слабой местной воспалительной реакцией, не пальпируемыми или слегка определяющимися регионарными лимфатическими узлами. Тяжелое течение фурункулеза сопровождается симптомами общей интоксикации: слабостью, головной болью, снижением работоспособности, повышением температуры тела, потливостью.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, протекающие с бурной воспалительной реакцией, с рецидивами от 1 до 3 раз в год. Иногда сопровождается увеличением регионарных лимфатических узлов, лимфангоитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с рецидивами от 1 до 2 раз в год, хорошо пальпируемыми регионарными лимфатическими узлами, без явлений интоксикации.
Чаще всего пациенты, страдающие фурункулезом, получают лечение у хирургов, в лучшем случае на амбулаторном этапе им проводится исследование крови на сахар, аутогемотерапия, некоторым назначают и иммуномодулирующие препараты без предварительно проведенного обследования, и в большинстве случаев они не получают положительного результата от проведенной терапии. Цель нашей статьи — поделиться опытом ведения больных с ХРФ.
Основным этиологическим фактором ХРФ считается золотистый стафилококк, который встречается, по разным данным, в 60–97% случаев. Реже ХРФ вызывается другими микроорганизмами — эпидермальным стафилококком (ранее считавшимся апатогенным), стрептококками групп А и В и другими видами бактерий. Описана вспышка заболеваемости фурункулезом нижних конечностей у 110 пациентов, являвшихся пациентами одного и того же педикюрного салона. Возбудителем данной вспышки являлся Mycobacterium fortuitium, причем этот микроорганизм был выявлен в ванночках для ног, используемых в салоне. В большинстве случаев ХРФ из гнойных очагов высеваются антибиотикорезистентные штаммы золотистого стафилококка. По данным Н. М. Калининой, St. aureus в 89,5% случаев резистентен к пенициллину и ампициллину, в 18,7% — резистентен к эритромицину и в 93% случаев чувствителен к клоксациллину, цефалексину и котримоксазолу. В последние годы отмечается достаточно широкое распространение метициллин-резистентных штаммов этого микроорганизма (до 25% пациентов). По данным зарубежной литературы, наличие на коже или на слизистой оболочке носа патогенного штамма St. aureus считается важным фактором развития заболевания.
ХРФ имеет сложный и до сих пор недостаточно изученный патогенез. Установлено, что дебют и дальнейшее рецидивирование заболевания обусловлены целым рядом эндо- и экзогенных факторов, среди которых наиболее значимыми считаются нарушение барьерной функции кожных покровов, патология ЖКТ, эндокринной и мочевыделительной систем, наличие очагов хронической инфекции различной локализации. По данным проведенных нами исследований, очаги хронической инфекции различной локализации выявляются у 75–99,7% пациентов, страдающих ХРФ. Наиболее часто встречаются очаги хронической инфекции ЛОР-органов (хронический тонзиллит, хронический гайморит, хронический фарингит), дисбактериоз кишечника с увеличением содержания кокковых форм. У больных хроническим фурункулезом патология ЖКТ (хронический гастродуоденит, эрозивный бульбит, хронический холецистит) определяется в 48–91,7% случаев. У 39,7% пациентов диагностируется патология эндокринной системы, представленная нарушениями обмена углеводов, гормонпродуцирующей функции щитовидной и половых желез. У 39,2% больных с упорно текущим фурункулезом имеется латентная сенсибилизация, у 4,2% — клинические проявления сенсибилизации к аллергенам домашней пыли, пыльцы деревьев и злаковых трав, у 11,1% — повышенная концентрация сывороточного IgE.
Таким образом, для большинства больных ХРФ характерны непрерывно рецидивирующее течение заболевания (41,3%) при тяжелой и средней тяжести течения фурункулеза (88%) и длительные обострения (от 14 до 21 дня — 39,3%). У 99,7% пациентов выявлены хронические очаги инфекции различной локализации. В 39,2% случаев определялась латентная сенсибилизация к различным аллергенам. Основным возбудителем является St. aureus.
В возникновении и развитии хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, наличием сопутствующей патологии, большая роль отводится нарушениям нормального функционирования и взаимодействия различных звеньев иммунной системы. Иммунная система, призванная обеспечить биологическую индивидуальность организма и, как следствие, выполняющая защитную функцию при контакте с инфекционными, генетически чужеродными агентами, в силу разных причин может давать сбой, что ведет к нарушению защиты организма от микробов и проявляется в повышенной инфекционной заболеваемости.
Иммунная защита от бактерий-патогенов включает два взаимосвязанных компонента — врожденный (носящий преимущественно неспецифический характер) и адаптивный (характеризующийся высокой специфичностью к чужеродным антигенам) иммунитет. Возбудитель ХРФ при попадании в кожу вызывает «каскад» защитных реакций.
При ХРФ выявляются нарушения практически всех звеньев иммунной системы. По данным Н. Х. Сетдиковой, 71,1% больных фурункулезом имели нарушения фагоцитарного звена иммунитета, что выражалось в снижении внутриклеточной бактерицидности нейтрофилов, дефектах образования активных форм кислорода. Дефекты, приводящие к нарушению миграции гранулоцитов, могут приводить к хроническим бактериальным инфекциям, что продемонстрировали в своей работе Kalkman и соавторы в 2002 г. Дефекты утилизации патогенов внутри фагоцитов могут быть обусловлены разными причинами и иметь тяжелые последствия (так, например, дефект НАДФН-оксидазы приводит к незавершенному фагоцитозу и развитию соответствующей тяжелой клинической картины). Низкие показатели уровня сывороточного железа, возможно, могут обусловливать снижение эффективности оксидативного киллинга патогенных микроорганизмов нейтрофилами. Рядом авторов выявлено снижение общего количества Т-лимфоцитов периферической крови. Как правило, у больных ХРФ снижено количество CD4-лимфоцитов (у 20–50% пациентов) и повышено количество CD8-лимфоцитов (у 14–60,4% пациентов).
У 26–35% больных, страдающих хроническим фурункулезом, снижается количество В-лимфоцитов. При оценке компонентов гуморального иммунитета у больных фурункулезом выявляются различные дисиммуноглобулинемии. Наиболее часто встречаются снижение уровней IgG и IgM. Отмечено снижение аффинности иммуноглобулинов у больных ХРФ, причем выявлена корреляция между частотой встречаемости этого дефекта, стадией и тяжестью заболевания. Тяжесть нарушений лабораторных показателей коррелирует с тяжестью клинических проявлений фурункулеза.
Из вышесказанного следует, что изменения показателей иммунного статуса у больных ХРФ носят разноплановый характер: у 42,9% отмечено изменение субпопуляционного состава лимфоцитов, у 71,1% — фагоцитарного и у 59,5% — гуморального звена иммунной системы. В зависимости от выраженности изменений в показателях иммунного статуса больных ХРФ можно разделить на три группы: легкой тяжести, средней и тяжелого течения, что коррелирует с клиническим течением заболевания. При легком течении фурункулеза у большинства больных (70%) показатели иммунного статуса находятся в пределах нормы. При средней и тяжелой степени преимущественно выявляются изменения фагоцитарного и гуморального звеньев иммунной системы.
Диагностика и лечение ХРФ
Исходя из вышеуказанных патогенетических особенностей ХРФ алгоритм диагностики должен включать в себя выявление очагов хронической инфекции, диагностику сопутствующих заболеваний, оценку лабораторных параметров состояния иммунной системы (рис.).
В нашем институте был разработан план обследования больных ХРФ.
Тактика лечения больных ХРФ определяется стадией заболевания, сопутствующей патологией и иммунологическими нарушениями. В стадии обострения ХРФ требуется проведение местной терапии в виде обработки фурункулов антисептическими растворами, антибактериальными мазями, гипертоническим раствором; в случае локализации фурункулов в области головы и шеи или наличия множественных фурункулов — проведение антибактериальной терапии с учетом чувствительности возбудителя. В любой стадии заболевания необходима коррекция выявленной патологии (санация очагов хронической инфекции, лечение патологии ЖКТ, эндокринной патологии и т. д.). При выявлении у больных ХРФ латентной сенсибилизации или при наличии клинических проявлений аллергии необходимо в период поллинации добавлять к лечению антигистаминные препараты, назначать гипоаллергенную диету, проводить хирургическое вмешательство с премедикацией гормональными и антигистаминными препаратами.
В последнее время в комплексной терапии больных ХРФ все чаще используют препараты, оказывающие корригирующее действие на иммунную систему.
Разработаны показания к назначению иммуномодуляторов в зависимости от доминирующего типа нарушений иммунного статуса и степени заболевания. Так, в стадии обострения ХРФ рекомендовано применение следующих иммуномодуляторов.
В период ремиссии возможно назначение следующих иммуномодуляторов.
Применение ликопида целесообразно также при вялотекущем, непрерывно рецидивирующем фурункулезе. При упорном рецидивировании ХРФ на фоне изменений гуморального звена иммунитета показано назначение препаратов иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин). В некоторых случаях целесообразно комбинированное применение иммуномодулирующих препаратов (например, при обострении фурункулеза возможно назначение полиоксидония, в дальнейшем, при выявлении дефекта аффинности иммуноглобулинов, добавляется галавит и т. д.).
Несмотря на значительные успехи, достигнутые в области клинической иммунологии, эффективное лечение ХРФ остается достаточно сложной задачей. В связи с этим требуется дальнейшее изучение патогенетических особенностей этого заболевания, а также разработка новых подходов к терапии ХРФ.
В настоящее время продолжается поиск новых иммуномодулирующих препаратов, способных оказывать положительное влияние на течение воспалительного процесса при фурункулезе. Проводятся клинические испытания новых отечественных иммуномодуляторов, таких, как серамил, неоген. Серамил является синтетическим аналогом эндогенного иммунорегуляторного пептида — миелопептида-3 (МП-3). Серамил применялся в составе комплексной терапии больных ХРФ как в стадии обострения, так и в стадии ремиссии по 5 мг № 5 внутримышечно. После лечения препаратом отмечались нормализация уровня В-лимфоцитов, а также снижение уровня СD8-лимфоцитов. Выявлено значительное удлинение сроков ремиссии заболевания (до 12 мес у 30% пациентов).
Таким образом, из вышеизложенного следует, что ХРФ протекает под воздействием сложного комплекса этиологических и патогенетических факторов и его нельзя рассматривать только как местное воспаление. Больным с ХРФ необходимо проводить всестороннее обследование с целью выявления возможных очагов хронической инфекции, которые являются источником септицемии и при нарушении элиминации микробов в крови в результате снижения иммунологической реактивности организма приводят к возникновению фурункулов. Так как назначение иммунокорригирующих препаратов может вызвать обострение основного заболевания, мы считаем, что лечение больных необходимо начинать с санации выявленных очагов инфекции.
Вопрос о назначении иммунокорригирующих препаратов должен решаться индивидуально, с учетом стадии заболевания, наличия сопутствующей патологии и типа иммунологического дефекта. При выявлении у больного сенсибилизации к различным аллергенам лечение фурункулеза необходимо проводить на фоне противоаллергенной терапии.
Н. Х. Сетдикова, доктор медицинских наук
К. С. Манько
Т. В. Латышева, доктор медицинских наук, профессор