слюна попадает в дыхательные пути во сне что делать
Сонное апноэ: как обнаружить и что с ним делать?
Рассказываем, чем так опасно сонное апноэ — остановка дыхания во сне. И почему нужно срочно лечить апноэ, если у вас или ваших родных есть симптомы.
Люди часто не принимают всерьёз храп или внезапные пробуждения среди ночи. Однако их причина — сонное апноэ, или остановка дыхания — весьма опасна и может привести к тяжёлым последствиям.
Что такое сонное апноэ?
Апноэ — это приостановка дыхания. Она может происходить в самых разных условиях. Например, после быстрых глубоких вдохов. Однако сонное апноэ выделяют в отдельное заболевание.
Дыхание у больного может останавливаться до сотни раз за один час. Если сложить все секунды приступов за ночь, может набраться до 4 часов сна без поступления кислорода.
Есть две основных разновидности апноэ во время сна:
Симптомы остановки дыхания
Главные признаки болезни, которые вы можете заметить, если спите рядом с больным: громкий храп и периодическое прекращение вдохов. После «затишья» секунд на десять человек внезапно начинает громко храпеть и ворочаться во сне.
В бодрствующем состоянии можно начать подозревать сонное апноэ, если обратить внимание на:
Слабое течение болезни не всегда требует вмешательства. Но стоит точно обратиться к врачу, если громкий храп нарушает покой близких. Или сонливость днём настолько сильная, что вы дремлете даже за рулём.
Что происходит в организме при приступе апноэ?
В состоянии бодрствования мы можем осознанно задержать дыхание на 1-2 минуты, а потом по своей воле его возобновить. Например, при плавании. Во сне же организму приходится самостоятельно решать эту проблему.
Во время приступа в мозг подаются сигналы, что уровень кислорода в крови слишком низок. В результате человек мгновенно просыпается. У него резко повышается давление, из-за чего появляется риск стенокардии и инсульта. А ткани при недостатке кислорода становятся менее восприимчивы к инсулину — гормону, контролирующему уровень сахара. Именно поэтому в организме ощущается недостаток сил.
Остановка дыхания негативно влияет на все части нашего организма. Без воздуха мы можем прожить не более десяти минут. И чем дольше длятся приступы сонного апноэ, чем чаще они происходят во время отдыха, тем тяжелее будут последствия для больного.
Чем опасно сонное апноэ при отсутствии лечения
У трудностей с дыханием во время сна масса последствий. От относительно безопасных, вроде сухости во рту и головной боли, до инвалидности и даже летального исхода от долгой остановки дыхания без пробуждения. Больной без лечения рискует заработать:
Кто поможет в диагностике?
Если вы или ваши близкие заметили такие симптомы, как громкий храп и прерывистое дыхание во сне, желательно как можно скорее проконсультироваться у специалиста. Если попасть к врачу-сомнологу не удалось, стоит обратиться к неврологу и отоларингологу. Они смогут установить и устранить причину апноэ.
Близкие люди помогут измерить продолжительность пауз в дыхании. А на общем осмотре проверят давление и выяснят состояние сердца.
Самые верные способы диагностики — полисомнография, суточное ЭКГ и пульсометрия. Они отслеживают все изменения тела: дыхание, сердцебиение, активность нервов и электрические импульсы.
Профилактика может снизить риски
Лечение апноэ напрямую связано с его причиной. Поэтому распространённые методы: удаление помех в носовых путях и коррекция носовой перегородки. Также применяют устройства, которые поддерживают органы ротовой полости и горла в правильном положении.
Профилактика совпадает с терапией самой лёгкой формы. Необходимо прийти к здоровому образу жизни, снизить вес до нормы, прекратить употребление алкоголя и табака. Поможет тренировка мышц горла: игра на духовых музыкальных инструментах или пение. Привычка спать на боку намного снижает симптомы и облегчает дыхание. И, разумеется, придётся своевременно лечить все ЛОР-заболевания.
Задыхаясь слюной: Каковы причины и как предотвратить его
Несмотря на то, захлебываясь слюной происходит с каждым время от времени, неоднократно захлебываясь слюной может указывать на скрытые проблемы со здоровьем или плохая привычка. Вот что вам нужно знать о захлебываясь слюной, в том числе причин и профилактики.
Задыхаясь от слюны может возникнуть, если мышцы, участвующие в глотании ослабить или прекратить функционирование должным образом из-за другие проблемы со здоровьем. Заглатывание и кашель, когда вы не пили или есть симптом захлебываясь слюной. Вы можете также испытать следующее:
Иногда захлебываясь слюной не может быть причиной для беспокойства. Но если это происходит часто, выявление причин может предотвратить будущие случаи. Возможные причины захлебываясь слюной включают:
1. Кислотный рефлюкс
Изжога также может раздражать слизистую оболочку пищевода. Это может сделать глотания трудно и дать слюне бассейн в задней части рта, вызывая удушье.
Другие симптомы кислотного рефлюкса включают в себя:
2. Сон, связанные с ненормальным глотание
Это заболевание, при котором слюна накапливается во рту во время сна, а затем поступает в легкие, что приводит к аспирации и удушье. Вы можете проснуться хватая ртом воздух и давясь слюной.
3. Очаги поражения или опухоли в горле
Доброкачественные или злокачественные поражения или опухоли в горле может сузить пищевод и сделать его трудно глотать слюну, вызывая удушье.
4. Плохо подходящие зубные протезы
производство Слюны может замедлить как ваше тело приспосабливается к протезам. Если нет, то обратитесь к врачу. Ваши зубные протезы могут быть слишком высоки для вашего рта или не установлен на ваш прикус.
5. Неврологические расстройства
Лечение зависит от неврологического расстройства. Ваш врач может назначить лечение, чтобы уменьшить выработку слюны и обучение метод, чтобы улучшить глотание. Лекарства, чтобы уменьшить секрецию слюны, включают гликопирролат (Robinul) и скополамин, известный также как гиосцин.
6. злоупотребление алкоголем
Задыхаясь слюной также может произойти после использования тяжелого алкоголя. Алкоголь является успокоительным. Потребление слишком большого количества алкоголя может замедлить реакцию мышц. Будучи в бессознательном состоянии или недееспособными от употребления слишком большого количества алкоголя может привести к слюне бассейн в задней части рта, а не течет вниз горло. Сон с приподнятой головой может улучшить поток слюны и предотвратить удушье.
7. Говоря чрезмерно
Слюна производство продолжается, как вы говорите. Если вы говорите много и не перестаете глотать, слюна может двигаться вниз ваша трахея в вашу дыхательную систему и вызвать удушье. Для того, чтобы предотвратить удушье, говорить медленно и глотать между словосочетаниями и предложениями.
8. Аллергия или проблемы с дыханием
Другие симптомы аллергии или респираторного вопрос включают:
9. Гиперсаливация во время беременности
Эта проблема может постепенно улучшаться. Там нет никакого лечения, но питьевой воды может помочь вымыть избыток слюны изо рта.
10. Медикаментозная слюнотечение
Некоторые лекарства могут также вызвать повышенную выработку слюны. Они включают:
Вы можете также испытать слюнотечение, затруднение глотания, и желание плюнуть.
Поговорите с вашим врачом, если производство слишком много слюны вызывает у вас задыхаться. Ваш врач может переключить лекарства, изменить дозировку или прописать лекарства, чтобы уменьшить выработку слюны.
Слюна попадает в дыхательные пути во сне что делать
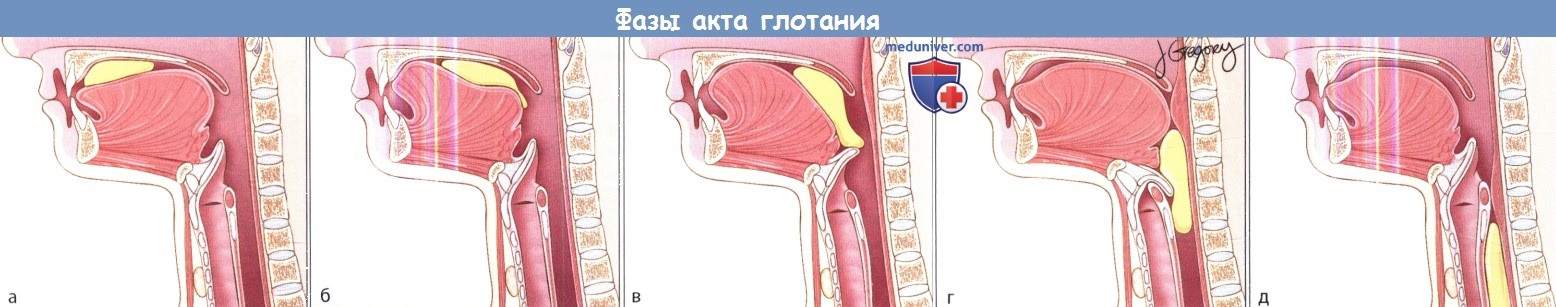
Ротоглоточная дисфагия может развиваться вследствие целого ряда разнообразных и достаточно распространенных причин. И хотя клинические проявления различных заболеваний, сопровождающихся дисфагией, могут быть весьма схожими, тщательный сбор анамнеза и использование соответствующих лучевых методов диагностики обычно позволяют поставить верный диагноз. В этой главе представлено описание различных заболеваний, которые могут сопровождаться ротоглоточной дисфагией.
Особое внимание уделяется диагностике и лечению. В главе обсуждаются вопросы аспирации, дисфункции перстнеглоточной мышцы, дивертикула Ценкера, неврогенной дисфагии и дисфагии, возникающей после лечения злокачественных новообразований головы и шеи.
а) Описание дисфагии с аспирацией. Аспирацией называется патологическое продвижение содержимого рото- и гортаноглотки в гортань и нижние дыхательные пути, ниже голосовых складок. Аспирация может возникать в любом возрасте, но чаще всего она встречается у пожилых, поскольку встречаемость дисфагии с возрастом увеличивается. Аспирация, которая возникает при глотании или вследствие существующей ларингофарингеальной рефлюксной болезни, может возникать из-за целого ряда причин, к которым относится слабый кашлевой рефлекс, отсутствие моторики или ее дискоординация, потеря чувствительности гортани. Многие из этих причин будут рассмотрены далее.
Поскольку аспирация несет в себе риск развития пневмонии вследствие попадания содержимого полости рта в дыхательные пути, пациент с хронической аспирацией требует тщательного обследования и лечения. Считается, что аспирационная пневмония возникает в первую очередь из-за попадания в дыхательные пути бактерий, населяющих полость рта. Основными патогенами являются Streptococcus pneumoniae и Haemophilus influenzae, которые в норме населяют носо- и ротоглотку. Химическая пневмония, которая бывает острой и хронической, возникает вследствие аспирации или вдыхания неинфекционных веществ. Согласно данным многочисленных исследований, примерно у половины здоровых взрослых происходит аспирация небольших объемов содержимого ротоглотки.
Тем не менее, из-за относительно небольшой обсемененности содержимого у здоровых это не ведет к развитию пневмонии. Также дыхательные пути защищает кашлевой рефлекс, движение реснитчатого эпителия, а также механизмы гуморального и клеточного иммунитета.
б) Дифференциальная диагностика дисфагии с аспирацией. Проводить тщательную дифференциальную диагностику дисфагии с аспирацией особенно важно по той причине, что та категория пациентов, среди которой она встречается наиболее часто, обычно также страдает от сопутствующих хронических заболеваний сердца и легких. Отек легких, который часто встречается у пациентов с хронической сердечной недостаточностью или избытком жидкости, может иметь схожие клинические проявления с аспирационной пневмонией: одышка, усиливающаяся при физической нагрузке, тахипноэ.
В отличие от аспирационной пневмонии, для аускультации при отеке легких характерно появление хрипов. При отеке легких на рентгенограммах обычно определяется двустороннее затемнение, в то время как при аспирационной пневмонии обычно затемнена только пораженная доля. Лейкоцитоз при отеке легких обычно отсутствует. Определение уровня предсердного натрийуретического пептида (ПНП) и эхокардиограмма позволяют более точно установить этиологию заболевания.
Перед постановкой диагноза аспирационной пневмонии необходимо исключить госпитальную или негоспитальную пневмонию. С помощью серологических, культуральных или антигенных методов можно определить наличие атипичной флоры, не характерной для аспирационной пневмонии. Наконец, контрастное исследование и эндоскопия позволяют установить, является ли аспирация причиной пневмонии.
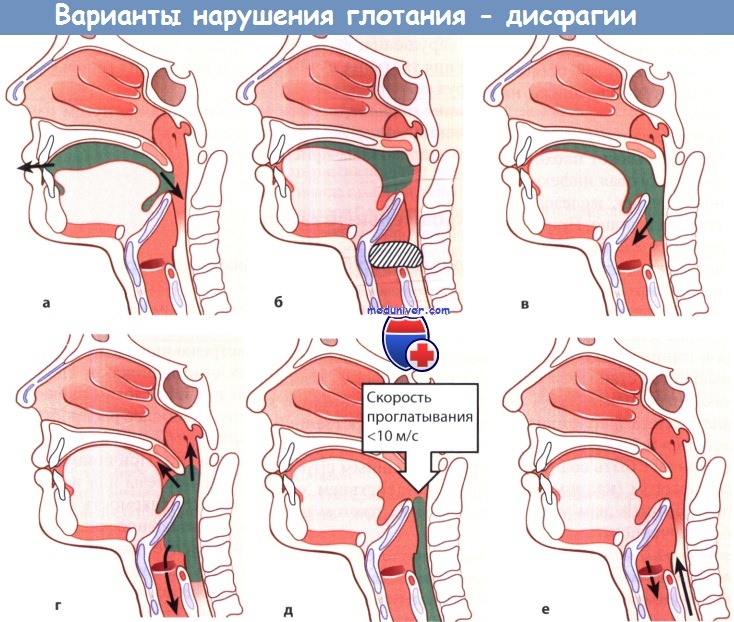
а Слюнотечение. б Ощущение кома в горле.
в Аспирация в гортань. г Регургитация.
д Одинофагия. е Послеглотательная аспирация.
в) Выявление дисфагии с аспирацией. Клиническая картина может быть крайне вариабельной и зависит от тяжести заболевания. Как правило, пациентов беспокоит продуктивный кашель с выделением гнойной мокроты, лихорадка, ознобы, плеврические боли, одышка. Чаще всего установить конкретный момент или моменты, в которые произошла аспирация невозможно («латентная аспирация»). Диагноз обычно ставится на основании клинических данных, наличия высокого риска аспирации и рентгенологических данных (признаки инфильтрации в определенных долях легких). У пациентов, входящих в группу риска в отношении развития «молчащей» аспирационной пневмонии, антибактериальную терапию можно начинать, основываясь лишь на данных клиники (лихорадка, одышка, кашель), поскольку примерно в трети случаев на рентгенограммах не удается обнаружить признаки развивающейся пневмонии.
И хотя КТ является очень чувствительным методом для диагностики пневмонии, использование сопряжено с существенными затратами времени и ресурсов, поэтому проведение нецелесообразно, а для того, чтобы избежать прогрессирования симптомов и декомпенсации дыхательной функции, начинать лечение следует как можно раньше.
Исследование функции глотания. Всем пациентам с аспирационной пневмонией выполняется видеофлюороскопия с барием или исследование функции глотания гибким эндоскопом. В большинстве случаев данные исследования проводит фонопед. И хотя до сих пор идут споры о том, какой метод диагностики дисфагии является наиболее информативным, оба данных исследования являются высокочувствительными при диагностике аспирации (>85%). Оценить функцию глотания можно и у постели больного, но более простые методы диагностики обычно гораздо менее информативны, особенно у пациентов со скрытой аспирацией (отсутствие спонтанного кашля).
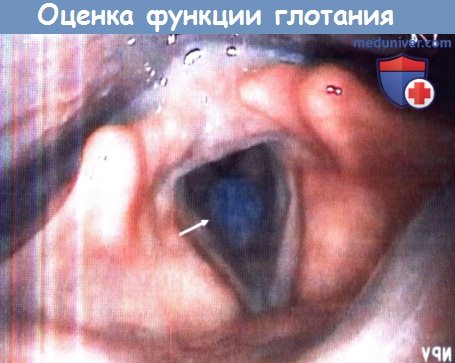
У пациента с нарушением чувствительности гортани отсутствует кашлевой рефлекс при аспирации вязкого жидкого болюса.
После того, как пациента попросили покашлять, болюс (стрелка) вышел из подскладочного пространства.
д) Лечение нарушения глотания с попаданием пищи в дыхательные пути (дисфагии с аспирацией):
1. Антибактериальная терапия. Антибиотики показаны во всех случаях острой и хронической аспирационной пневмонии. Если пациент находится в стабильном состоянии, раннее начало агрессивной антибактериальной терапии позволяет предотвратить прогрессирование симптоматики, избежать госпитализации и назначения парентеральных антибиотиков. В таких случаях обычно назначаются антибиотики широкого спектра действия, например, цефтриаксон с азитромицином, левофлоксацин или моксифлоксацин. В условиях стационара цель лечения остается прежней — назначение антибактериальных препаратов, чувствительных в отношении грамотрицательной флоры.
Чаще всего назначаются цефалоспорины третьего поколения, фторхинолоны, пиперациллин. Если пациент в прошлом недавно госпитализировался, может потребоваться назначение препаратов, эффективных в отношении специфических микроорганизмов: метициллин-резистентного Staphylococcus aureus (MRSA), Klebsiella pneumoniae и Pseudomonas aeruginosa. Важным моментом в лечении является ранний посев мокроты и назначение антибиотиков по его результатам.
2. Позиционные маневры и глотательные упражнения. Во время видеофлуороскопии или эндоскопии фонопед может определить, можно ли попытаться свести к минимуму аспирацию за счет применения компенсаторных техник глотания. Этот метод лечения достаточно часто рекомендуется пациентам с ротоглоточной дисфагией, хотя результаты применения не всегда однозначны. Эффективность отдельных приемов сильно зависит от механизма развития дисфагии у конкретного пациента, соответственно, они должны быть адаптированы к его потребностям, учитывать наличие сопутствующих заболеваний, мотивацию, когнитивные способности.
Наиболее часто применяются позиционные маневры: изменение положения подбородка, поворот и наклон головы. Подбородок нужно прижимать ближе к грудной клетке, поскольку данный маневр уменьшает размер входа в гортань за счет смещения корня языка и надгортанника назад. Поворачивать голову нужно в сторону пораженной стороны (более слабой, менее чувствительной, чаще всего у пациентов после инсульта или с периферическим параличом). В результате такого поворота головы болюс будет проходить ближе к здоровой стороне. Наклонять же голову нужно в здоровую сторону. Существуют и другие глотательные маневры: надголосовой глоток, супранадголосовой глоток, усиленный глоток и маневр Мендельсона.
При исполнении каждого из маневров глотание должно дополняться еще одним определенным действием. При выполнении маневра Мендельсона пациент должен руками фиксировать гортань, так, чтобы она не опускалась вниз после глотка. Обычно этот прием рекомендуется выполнять пациентам с нарушением подвижности гортани и дисфункцией перстнеглоточной мышцы. Прием надголосового глотка рекомендуется тем пациентам, у которых аспирация возникает непосредственно во время акта глотания, чаще всего из-за снижения чувствительности гортани. При его выполнении пациент должен задержать дыхание перед глотком, а затем покашлять сразу после глотания. Наконец, супранадголосовой глоток представляет собой незначительно измененную версию надголосового глотка: пациент должен выполнить маневр Вальсальвы во время задержки дыхания; это позволяет максимально сомкнуть голосовые складки на уровне заднего отдела голосовой щели.
Усилить глотательные мышцы можно специальными упражнениями. Пациентам рекомендует выполнять форсированные глотательные движения, которые помогают увеличивать давление при глотании во время настоящего приема пищи. Полезно пение фальцетом: во время фонации пациент должен планомерно увеличивать высоту голоса вплоть до максимального уровня. Во время выполнения упражнения гортань поднимается до того же уровня, что и при глотании. Во время упражнения с задержкой дыхания пациент должен вдохнуть и задержать дыхание на несколько секунд; при этом тренируются мышцы, отвечающие за смыкание голосовой щели.
Дополнительные упражнения направлены на укрепление языка, повышение объема движений нижней челюсти, языка и губ. Для укрепления констрикторов глотки и мышц, крепящихся к подъязычной кости, нужно выполнять упражнения по Shaker: лежа на спине, пациент совершает сгибательные движения шеей.
3. Хирургическое лечение нарушения глотания с попаданим пищи в дыхательные пути (дисфагии с аспирацией). Хирургическое лечение показано в тех случаях, когда выраженность аспирации не уменьшается после консервативного лечения и упражнений. Выбор операции зависит от механизма аспирации.
Существует множество возможных хирургических вмешательств: медиализация голосовой складки, которая может дополняться аддукцией черпаловидного хряща; инъекционная аугментация голосовой складки; хирургическая или химическая миотомия перстнеглоточной мышцы, фарингопластика, супраглоттопластика, различные формы подвешивания гортани. Медиализация или аугментация голосовой складки могут быть показаны пациентам с неполным или недостаточным смыканием голосовой щели вследствие одностороннего паралича гортани, рубцов, дистрофии голосовой складки. У пациентов с перстнеглоточной ахалазией может использоваться химическая денервация перстнеглоточной мышцы при помощи ботулотоксина А, а также открытая трансцервикальная или эндоскопическая миотомия. Инъекция ботулотоксина может использоваться с прогностической целью перед проведением хирургического вмешательства: если химическая денервация оказалась эффективной, значит, эффективной будет и миотомия.
Если нарушения глотания у пациента становятся такими выраженными, что нормальное питание более невозможно, накладывается гастростома. При сохранении вызванных рефлюксом жалоб при питании через зонд его можно продвинуть дальше в тонкий кишечник, чтобы предотвратить рефлюкс. В случае хронической аспирации секрета ротоглотки (как при церебральном параличе) может использоваться введение в слюнные железы ботулотоксина А, хирургическое удаление слюнных желез или перевязка выносящих протоков. В крайне тяжелых случаях показано разобщение дыхательного и пищеварительного трактов. В результате такого лечения пациент теряет свой нормальный голос, для восстановления которого должны использоваться пищеводные или трахеопищеводные протезы. Существует достаточно много хирургических методик. Ларинготрахеальное разобщение и трахеопищеводное разобщение являются двумя потенциально обратимыми операциями. Каждая из них требует формирования трахеостомы.
В первом случае дистальный конец трахеи ушивается с формированием слепого кармана, а во втором формируется анастомоз между дистальным концом и пищеводом (таким образом аспирированный материал попадает в пищевод). Золотым стандартом лечения хронической дисфагии является ларингэктомия. Выполнять ее нужно только тем пациентам, у которых глотание со временем не восстановится.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ларингофарингеальный рефлюкс
Чекалдина Елена Владимировна
оториноларинголог, к.м.н.
Ларингофарингеальный рефлюкс (ЛФР) — это заброс желудочного содержимого (кислоты и таких ферментов, как пепсин) в гортань, приводящий к появлению охриплости, ощущению кома в горле, затруднению глотания, кашлю, ощущению слизи в гортаноглотке.
Рефлюкс, как причина вышеописанных симптомов без гастроэзофагеальной рефлюксной болезни (ГЭРБ), постоянно ставится под сомнение. Руководства, выпущенные специализированными обществами в области ларингологии и гастроэнтерологии, представляют разные точки зрения. Обе группы признают, что интерпретация существующих исследований затрудняется из-за неопределенных диагностических критериев ЛФР, различных показателей ответа на лечение и значительного эффекта плацебо при проводимом лечении.
Имеются относительно ограниченные данные о распространенности ЛФР: примерно у 30% здоровых людей могут фиксироваться эпизоды рефлюкса на суточной pH-метрии или обнаруживаться характерные изменения в гортани.
ЛФР может прямо или косвенно вызывать гортанные симптомы. Прямой механизм включает раздражение слизистой оболочки гортани едкими веществами — рефлюксатами (кислота, пепсин). Косвенный механизм включает раздражение пищевода, что приводит к гортанным рефлексам и появлению симптомов.
Инфекция Helicobacter pylori также может вносить свой вклад. Распространенность H. pylori среди пациентов с ЛФР составляет около 44%.
Ларингофангеальный рефлюкс и ГЭРБ
Хотя кислота желудка является общей как для ЛФР, так и для ГЭРБ, существует много различий, что делает ЛФР отдельным клиническим объектом.
Между слизистой оболочкой пищевода и гортани есть существенные различия.
Симптомы ларингофарингеального рефлюкса
Некоторые исследователи считают, что хроническое раздражение гортани может приводить к развитию карциномы у пациентов, не употребляющих алкоголь или не курящих, хотя данных, подтверждающих это, нет.
Симптомы, характерные для ЛФР, также могут быть обусловлены следующими состояниями:
Диагностика
Существуют значительные разногласия по поводу подходящего способа диагностики ЛФР.
Большинству пациентов диагноз ставится клинически — на основании симптомов, связанных с ЛФР.
При ларингоскопии (осмотре гортани) отмечается отечность и гиперемия (краснота) различной степени. Однако относительно слабая корреляция между симптомами и эндоскопическими данными является аргументом против использования эндоскопических методов диагностики.
Шкала рефлюксных признаков и индекс рефлюксных симптомов хорошо подходят как для диагностики, так и для мониторинга ответа на терапию.
Суточная Ph-метрия зондом с двойным сенсором, несмотря на превосходную чувствительность и специфичность, ставится под сомнение, так как результаты этого диагностического метода зачастую не коррелируют с тяжестью симптомов.
Еще одним вариантом диагностики может быть эмпирическое назначение терапии ИПП.
Лечение ларингофарингеального рефлюкса
Изменение образа жизни и диета являются основным подходом при лечении ЛФР и ГЭРБ. Роль медикаментозной терапии более противоречива. Нуждаются ли в лечении пациенты без симптомов заболевания, со случайно выявленными признаками ЛФР, неизвестно. Существуют теоретические опасения, что ЛФР может увеличить риск злокачественных новообразований, но это пока не доказано. В любом случае, пациентам с бессимптомный ЛФР рекомендуется соблюдение диеты.
Пациентам рекомендуется отказаться от курения, алкоголя, исключить продукты и напитки, содержащие кофеин, шоколад, мяту. К запрещенным продуктам также относятся большинство фруктов (особенно цитрусовых), помидоры, джемы и желе, соусы для барбекю и большинство заправок для салатов, острая пища. Питание рекомендуется дробное.
Следует избегать физических упражнений в течение как минимум двух часов после еды, воздерживаться от еды и питья за три часа до сна.
Медикаментозная терапия обычно включает ингибиторы протонной помпы (ИПП), блокаторы H2 и антациды. ИПП рекомендуется принимать в течение шести месяцев для большинства пациентов с ЛФР. Данная цифра основана на результатах эндоскопических исследований (именно это время необходимо для уменьшения отека гортани), а также высоком проценте рецидива в случае трехмесячного курса терапии. Прекращение терапии следует проводить постепенно.
Если терапия ИПП и блокаторами Н2 оказалась безуспешна, следует рассмотреть вариант лечения трициклическими антидепрессантами, габапентином и прегабалином, так как один из возможных механизмов развития рефлюкса — повышенная чувствительность гортани.
Как проходит лечение ларингофарингеального рефлюкса в клинике Рассвет?
Все пациенты с жалобами на охриплость, ощущение кома в горле, затруднение глотания, кашель, ощущение слизи в гортаноглотке осматриваются оториноларингологом и гастроэнтерологом.
Проводится эндоскопическое исследование полости носа, носоглотки и гортани для исключения других заболеваний, которые, помимо ЛФР, могут провоцировать эти симптомы. Гастроэнтеролог также назначает весь необходимый спектр обследований, в том числе исключает инфекцию H. Pylori.
Залог успешной терапии — совместное ведение пациента оториноларингологом, гастроэнтерологом, в ряде случаев психиатром и психотерапевтом.