Психогенная полидипсия что это
СОДЕРЖАНИЕ
Признаки и симптомы
Признаки и симптомы психогенной полидипсии включают:
Различия мозга
Другие области с уменьшением объема (как белого, так и серого вещества) включают:
Диагностика
Профили пациентов
Если у пациента наблюдается острая гипонатриемия (гипергидратация), вызванная психогенной полидипсией, лечение обычно включает введение внутривенного гипертонического (3%) физиологического раствора до тех пор, пока уровень натрия в сыворотке не стабилизируется в пределах нормального диапазона, даже если у пациента нет симптомов.
Ограничение жидкости
Поведенческий
Поведенческие методы лечения могут включать использование символической экономики для обеспечения положительного подкрепления желаемого поведения. Кроме того, методы когнитивной терапии могут использоваться для устранения стереотипов мышления, которые приводят к компульсивному употреблению алкоголя. Успех был отмечен в испытаниях этой техники с упором на развитие техник преодоления трудностей (например, принятие небольших глотков воды, употребление кубиков льда вместо напитков) в дополнение к преодолению заблуждений, ведущих к чрезмерному употреблению алкоголя.
Психогенная полидипсия часто приводит к институционализации психически больных пациентов, поскольку с ними трудно справиться в обществе. Большинство исследований поведенческих методов лечения проводится в институциональных условиях и требует тщательного наблюдения за пациентом и значительных затрат времени со стороны персонала.
Фармацевтическая
В попытке взять под контроль полидипсию можно использовать ряд фармацевтических препаратов, в том числе:
Существует ряд новых фармацевтических методов лечения психогенной полидипсии, хотя они требуют дальнейшего изучения:
Терминология
При диагностике первичная полидипсия обычно классифицируется как:
Поскольку первичная полидипсия является диагнозом исключения, диагноз может быть поставлен пациентам с необъяснимой с медицинской точки зрения чрезмерной жаждой, и это иногда неправильно называют психогенной, а не первичной полидипсией.
Непсихогенный
Животные, не относящиеся к человеку
Психогенная полидипсия также наблюдается у некоторых пациентов, не являющихся людьми, например, у крыс и кошек.
Глава 89. Несахарный диабет
Синонимы
Гипоталамический несахарный диабет, гипофизарный несахарный диабет, нейрогипофизарный несахарный диабет, несахарное мочеизнурение.
Определение
Несахарный диабет — заболевание, характеризующееся неспособностью почек реабсорбировать воду и концентрировать мочу, имеющее в своей основе дефект секреции или действия вазопрессина и проявляющееся выраженной жаждой и экскрецией большого количества разведенной мочи.
Код по Международной классификации болезней 10-го пересмотра
Эпидемиология
Распространенность несахарного диабета в популяции по различным источникам составляет 0,004–0,01%.
Профилактика
Профилактика не разработана.
Скрининг
Скрининг не проводят.
Классификация
Также выделены и другие, более редкие, типы несахарного диабета:
По тяжести течения:
По степени компенсации:
Этиология
Центральный несахарный диабет
◊ Нарушение развития мозга — септооптическая дисплазия.
Нефрогенный несахарный диабет
Первичная полидипсия
Патогенез
Патогенез центрального несахарного диабета: нарушение секреции или действия вазопрессина на V2-рецептор (рецептор к вазопрессину 2-го типа) главных клеток собирательных трубочек приводит к тому, что не происходит «встраивания» вазопрессин-чувствительных водных каналов (аквапоринов 2) в апикальную клеточную мембрану, и, следовательно, нет реабсорбции воды. При этом вода в большом количестве теряется с мочой, вызывая обезвоживание и, как следствие, жажду.
Клиническая картина
Основные проявления несахарного диабета — выраженная полиурия (выделение мочи более 2 л/м2 в сутки или 40 мл/кг в сутки у старших детей и взрослых), полидипсия (порядка 3–18 л/сут) и связанные с ними нарушения сна. Характерно предпочтение простой холодной/ледяной воды. Могут быть сухость кожи и слизистых, уменьшение слюно- и потоотделения. Аппетит, как правило, снижен. Систолическое артериальное давление (АД) может быть нормальным или немного пониженным при характерном повышении диастолического АД. Тяжесть заболевания, то есть выраженность симптомов, зависит от степени нейросекреторной недостаточности. При частичном дефиците вазопрессина клиническая симптоматика может быть не столь отчетлива и проявляться только в условиях питьевой депривации или избыточной потери жидкости (походы, экскурсии, жаркая погода). В связи с тем, что глюкокортикоиды необходимы почкам для выделения воды, не содержащей электролитов, симптомы центрального несахарного диабета могут маскироваться сопутствующей надпочечниковой недостаточностью, и в таком случае назначение терапии глюкокортикоидами приводит к манифестации/усилению полиурии.
Диагностика
Анамнез
При сборе анамнеза необходимо уточнять длительность и стойкость симптомов у пациентов, наличие полидипсии, полиурии, ранее выявленных нарушений углеводного обмена и наличие сахарного диабета у родственников.
Физикальное обследование
При осмотре могут быть обнаружены симптомы дегидратации: сухость кожи и слизистых. Систолическое АД нормальное или немного пониженное, диастолическое АД повышено.
Лабораторные исследования
Для несахарного диабета характерно увеличение осмоляльности крови, гипернатриемия, постоянно низкие осмоляльность (
Психогенная полидипсия что это
Несахарный диабет (НД) является гетерогенным клиническим синдромом, возникающим вследствие нарушения секреции антидиуретического гормона (АДГ) [центральный несахарный диабет (ЦНД)], резистентности почек к действию АДГ [нефрогенный несахарный диабет (ННД)] или избыточного потребления жидкости [первичная полидипсия].
Несахарный диабет проявляется выделением массы мочи (полиурия) с низкой осмоляльностью (осмоляльность – менее 300 мосм/кг), полидипсией (объем потребляемой жидкости превышает > 2 л/м2/сут) и плохой прибавкой в весе. Полиурией считается выделение мочи в объеме, превышающем 2 л/м2/сут или приблизительно 150 мл/кг/сут для новорожденных, 100–110 мл/кг/сут для детей до 2 лет и 40–50 мл/кг/сут для детей более старшего возраста и взрослых [1].
Классификация НД, клинические проявления этого состояния, диагностические процедуры, направленные на выявление НД и определение его типа, изложены в многочисленных руководствах и методических рекомендациях по НД [2–5].
Основная задача терапии НД у детей – это снижение объема выделяемой мочи и (в большинстве случаев) уменьшение жажды, что в свою очередь позволит ребенку поддерживать нормальный образ жизни. Специфическая терапия НД зависит от этиологии заболевания.
Для решения этих задач необходимо:
У детей с НД должен постоянно быть свободный доступ к воде. При этом длительный прием большого количества жидкости может приводить к дискинезии желчевыводящих путей, опущению желудка, развитию синдрома раздраженного кишечника, а также к развитию гидронефроза.
Центральный несахарный диабет
В настоящее время при лечении ЦНД препаратом выбора является десмопрессин (1-дезамино-8-D-аргининвазопрессина). Десмопрессин является синтетическим аналогом антидиуретического гормона, в котором дезаминирован 1-цистеин и в 8-й позиции L-изомер аргинина замещен на D-изомер. За счет этого десмопрессин оказывает более выраженный антидиуретический эффект, обладает большей продолжительностью действия по сравнению с АДГ. Одновременно с этим вазопрессорный эффект десмопрессина в 2000–3000 раз меньше такового вазопрессина [5].
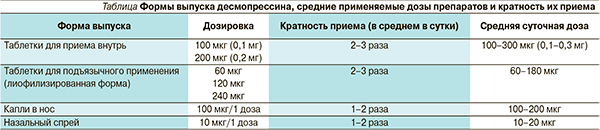
Десмопрессин применяют в форме интраназальных спрея или капель, пероральных таблеток и таблеток с лиофилизированной (мелт) субстанцией для сублингвального применения. Интраназальная форма препарата наиболее часто применяется во время операций, в послеоперационном периоде, при наличии у ребенка тошноты и/или рвоты, при резко выраженном негативизме по отношению к таблетированным препаратам. К преимуществам таблетированных форм препарата относятся хорошая всасываемость, более широкие возможности изменения и подбора оптимальных доз препарата, в большинстве случаев – хорошая комплаентность пациентов. Кроме того, возможность давать десмопрессин в таблетках в очень маленьких дозах (до 0,025 мг/прием) сводит к минимуму риск передозировки препарата у детей 3–5 лет и пациентов с низкой потребностью в заместительной терапии. В таблице представлены формы выпуска десмопрессина, указаны средние применяемые дозы препаратов и кратность их приема.
Следует помнить, что длительность и сила действия препарата могут сильно варьироваться, поэтому частота его приема и доза подбираются индивидуально. К детям до 3 лет лекарственная терапия центрального НД в большинстве случаев не применяется из-за опасности передозировки десмопрессина с развитием гипонатриемии. Последняя приводит к гипоосмоляльности внеклеточной жидкости и переходу воды в клетки, в т. ч. в клетки мозга. Как следствие – возможно развитие грозного осложнения: отека мозга [7].
У маленьких детей достаточно сложно контролировать количество выделяемой мочи, поэтому целесообразно ориентироваться на объем потребляемой жидкости и/или уровень натрия в сыворотке крови. Если симптомы НД выражены значительно, повышенная жажда и частое мочеиспускание негативно влияют на развитие и состояние маленького ребенка, возможно очень аккуратное применение препаратов десмопрессина под строгим контролем уровня натрия и/или осмоляльности сыворотки крови. Целесообразно использовать десмопрессин в виде назального спрея, при этом препарат разводят физиологическим раствором в соотношении 1 : 10. Разведенный препарат назначают перорально 1–2 раза в сутки [8, 9].
Детям с ЦНД старше 3 лет терапию препаратами десмопрессина начинают с небольших доз, постепенно увеличивая их по мере необходимости. Кроме того, при первоначальном подборе терапии каждую следующую дозу препарата рекомендуется применять после 1–2 часов диуреза в объеме > 4 мл/кг/ч, т. е. после того как в течение некоторого времени у пациента возникает обильное мочеиспускание, моча при этом становится светлой. Это способствует выведению осмотически свободной мочи и предотвращению развития гипонатриемии.
При назначении препаратов десмопрессина проводятся тщательный ежедневный подсчет и запись количества выпитой и выделенной жидкости; ежедневное определение уровня электролитов (натрия, калия) в сыворотке крови, при повышенном/сниженном уровне натрия определение проводится несколько раз в сутки (обычно 2–3 раза); пациента ежедневно взвешивают для контроля над балансом жидкости. Все эти мероприятия проводятся до стабилизации состояния. В последующем контрольные определения электролитов и баланса жидкости проводятся 1 раз в 3–6 месяцев [3–5]. Важно объяснять пациентам и их родителям необходимость контроля над балансом жидкости. Для предотвращения возможной передозировки препарата дозу десмопрессина для длительной заместительной терапии следует подбирать таким образом, чтобы суточное количество выделенной жидкости несколько превышало нормальные значения суточного диуреза (в норме количество выделяемой мочи составляет 15–30 мл/кг в сутки). В среднем суточный диурез у детей с ЦНД в возрасте до 4–5 лет не должен быть меньше 1000 мл, в возрасте до 10 лет – 1200–1500 мл, у детей более старшего возраста – 1800–2000 мл.
Особенно тщательный подход к назначению и подбору заместительной терапии препаратами десмопрессина требуется пациентам, перенесшим хирургическое вмешательство по поводу опухоли гипоталамо-гипофизарной области или травматическое повреждение головного мозга. В этих случаях НД может иметь различные варианты развития.
Послеоперационный НД может начинаться остро с полиурии со спонтанным разрешением в течение нескольких дней [10]. Выраженное интраоперационное повреждение или серьезная травма способны приводить к развитию перманентного НД. Несахарный диабет может также иметь «трехфазное» течение: первая фаза полиурии, вызванная повреждением гипоталамо-гипофизарной области и снижением уровня секреции АДГ, длится от нескольких (12–36) часов до нескольких дней. Затем наступает вторая фаза, длящаяся от 2 до 14 дней, т. н. антидиуретическая фаза, которая сопровождается неконтролируемым выделением АДГ из поврежденных нейронов. Затем следует третья фаза – фаза полиурии. Во время второй фазы важно не вызвать у пациента гипергидратации, что на фоне неадекватной секреции АДГ приводит к развитию гипонатриемии. У пациентов, перенесших нейрохирургическое вмешательство, независимо от характера течения ЦНД после операции (при условии проведения адекватной инфузионной терапии, введении препаратов десмопрессина), при уровне натрия в сыворотке ≤ 145 ммоль/л чаще всего наступает спонтанное исчезновение симптомов НД (как правило, через 3–6 месяцев после операции). Если у пациентов в послеоперационном периоде уровень натрия в сыворотке ниже 145 ммоль/л, высока вероятность развития перманентного НД [11]. Эти особенности течения ЦНД в послеоперационном периоде важно учитывать при подборе дозы десмопрессина. Важно предупреждать пациентов и/или их родителей о необходимости контроля выпитой и выделенной жидкости, отмены препарата при появлении отеков и/или изменении баланса жидкости с последующей консультацией у лечащего эндокринолога.
В ряде случаев после объемного хирургического вмешательства по поводу опухоли гипоталамо-гипофизарной области у пациентов наряду с полиурией, вызванной развитием ЦНД, наблюдается олиго- или адипсия. Сочетание полиурии с недостаточным поступлением жидкости в организм приводит к быстрому развитию гипернатриемии и гиперосмолярного состояния. Для предотвращения подобных осложнений проводится принудительное выпаивание таких пациентов (часто, но небольшими, по 50–100 мл, объемами воды), параллельно проводится подбор дозы десмопрессина, при необходимости – соответствующая инфузионная терапия. Этой группе пациентов в течение первых 4–6 месяцев после операции необходимо проводить определение уровня натрия и/или осмоляльности крови 1 раз в 10–14 дней с соответствующей коррекцией дозы десмопрессина.
Нефрогенный несахарный диабет
В основе развития ННД лежит резистентность почек к действию АДГ, поэтому применение десмопрессина пациентами с данным заболеванием неэффективно. Первоочередная задача лечения ННД – обеспечить поступление достаточного количества воды в организм, особенно маленьким детям, не имеющим возможность взять воду самостоятельно.
В отношении детей грудного возраста следует отдавать предпочтение естественному вскармливанию, поскольку грудное молоко создает меньшую осмотическую нагрузку. С учетом неспособности маленького ребенка реагировать на наличие жажды каким-либо специфическим образом грудным детям и детям до 3 лет следует давать воду каждые 2 часа как днем, так и ночью. У детей данной возрастной группы потребление больших объемов жидкости может усиливать физиологический желудочно-пищеводный рефлюкс, что в свою очередь может потребовать соответствующего лечения. Необходимо тщательно следить за аппетитом детей с ННД и темпами их физического развития [12].
Определенные изменения в пищевом рационе ведут к уменьшению водной нагрузки на почки, что особенно важно для пациентов с ННД. Детям с НД рекомендуется диета с пониженным содержанием натрия и белка. Ограничение потребления соли до 100 мЭкв/сут (2,3 г натрия) и белка до 2 г/кг/сут может приводить к значимому уменьшению полиурии. Однако диету с подобными ограничениями достаточно сложно поддерживать в течение длительного времени. Кроме того, детям белки необходимы для роста и развития организма, поэтому для них целесообразно строже ограничивать потребление соли [13]. Для предотвращения развития дилатации и дисфункции мочевого пузыря всем пациентам с выраженной полиурией следует рекомендовать частое «двойное» мочеиспускание (т. е. после мочеиспускания необходимо подождать несколько минут, а затем попробовать еще раз опорожнить мочевой пузырь полностью).
Диета с пониженным содержанием натрия в сочетании с приемом тиазидных диуретиков парадоксальным образом ведет к уменьшению полиурии. Считается, что при таком подходе происходит выведение натрия, сопровождающееся уменьшением объема экстрацеллюлярной жидкости, снижением скорости клубочковой фильтрации и усилением реабсорбции натрия и воды в проксимальном отделе канальцев [14]. Применяют тиазиды в следующих дозировках: хлортиазид – 30 мг/кг/сут (или 1 г/м2/сут) внутрь в 3 приема; гидрохлортиазид – 3 мг/кг/сут (или 0,1 г/м2/сут) внутрь в 3 приема. Эффективной представляется комбинация гидрохлортиазида (3 мг/кг/сут) с калийсберегающим диуретиком амилоридом (0,3мг/кг/сут); препараты принимаются внутрь 3 раза в день, вначале амилорид, через 2–3 часа гидрохлортиазид. Этот способ позволяет обходиться без добавления калия к пище и почти не вызывает отдаленных побочных реакций [15, 16].
В настоящее время существует комбинированный препарат Модуретик, в состав которого входят амилорид (5 мг) и гидрохлортиазид (50 мг), однако безопасность его применения для детей изучена еще недостаточно.
Ингибиторы циклооксигеназы (ЦОГ), как неспецифические, например индометацин, так и специфические ингибиторы ЦОГ-2, например нимесулид, могут значимо уменьшать объем диуреза. Индометацин назначают в дозах 1,5–3,0 мг/кг массы тела. Длительное применение препарата может вызывать серьезные побочные эффекты со стороны почек и желудочно-кишечного тракта.
Последние годы при лечении ННД чаще применяются селективные ингибиторы ЦОГ-2 – нимесулид в дозе 1,5 мг/кг в сочетании с тиазидными диуретиками в вышеуказанных дозах [17].
Первичная полидипсия (психогенная или дипсогенная)
Предпочтение отдается ограничению жидкости, однако в случае психогенной полидипсии выполнение подобных рекомендаций представляет трудности. Психиатрические расстройства, которые могут лежать в основе состояния, требуют соответствующей терапии. В случае психогенной полидипсии нельзя применять препараты десмопрессина и/или тиазиды, поскольку это может приводить к гипонатриемии. Для пациентов с дипсогенной полидипсией полезным может оказаться замена чрезмерных объемов жидкости на употребление кислых леденцов, жевательной резинки или ледяной крошки [18].
Заключение
Несахарный диабет является редким для детей заболеванием, проявляющимся полидипсией и гипотонической полиурией. Заболевание может быть вызвано одной из трех причин: 1) сниженной секрецией АДГ, как при ЦНД; 2) отсутствием реакции почек на действие АДГ – при ННД; 3) избыточным потреблением жидкости – первичная полидипсия. Терапия НД включает коррекцию существующего дефицита жидкости и предотвращение ее потерь в дальнейшем. Эффективной терапией ЦНД остается применение препаратов десмопрессина. Первоначально необходимо тщательно титровать дозу, начиная с минимально эффективной. Это позволит предотвращать развитие гипонатриемии. С меньшим эффектом проводится лечение ННД с помощью диетических мероприятий (в первую очередь ограничение соли), применение тиазидных диуретиков в комбинации с селективными ингибиторами ЦОГ-2. Для лечения первичной полидипсии применяют ограничение потребления жидкости. Чаще всего пациенты с первичной полидипсией не страдают от каких-либо осложнений и могут поддерживать стабильный гомеостаз путем повышенного потребления и выделения жидкости. Именно поэтому попытки ограничить жидкость далеко не всегда приводят к успеху. Несмотря на то что НД является доброкачественным заболеванием, ограничение достаточного количества воды (независимо от причин) может приводить к развитию жизнеугрожающего состояния.
Литература
Центральный несахарный диабет: современные аспекты диагностики и лечения
Центральный несахарный диабет (НД) (diabetes insipidus) — тяжелое заболевание, характеризующееся неспособностью почек реабсорбировать воду и концентрировать мочу, имеющее в своей основе дефект секреции или синтеза вазопрессина и проявляющееся выраженной
Центральный несахарный диабет (НД) (diabetes insipidus) — тяжелое заболевание, характеризующееся неспособностью почек реабсорбировать воду и концентрировать мочу, имеющее в своей основе дефект секреции или синтеза вазопрессина и проявляющееся выраженной жаждой и экскрецией большого количества разведенной мочи. Распространенность НД в популяции (0,004–0,01%) в несколько раз ниже, чем сахарного диабета (2–5%), но все же число больных достаточно значимо и по России составляет примерно 21,5 тыс. человек. Имеется мировая тенденция к повышению распространенности центрального НД, что объясняется ростом числа операций и травм головного мозга.
НД гетерогенен и объединяет несколько заболеваний с разной этиологией, для которых характерна гипотоническая полиурия.
Заболевания группы НД:
– психогенная — компульсивное потребление жидкости;
– дипсогенная — понижение порога осморецепторов для жажды.
В клинической практике, как правило, встречаются три основных типа НД: центральный НД, нефрогенный НД и первичная полидипсия.
Вазопрессин, или антидиуретический гормон, является самым важным регулятором водно-электролитного обмена в организме человека, его функция заключается в поддержании осмотического гомеостаза и объема циркулирующей жидкости. Вазопрессин синтезируется в телах нейронов, образующих супраоптическое и паравентрикулярное ядра гипоталамуса, он связывается с белком- носителем нейрофизином. Комплекс вазопрессин–нейрофизин в виде гранул транспортируется к терминальным расширениям аксонов нейрогипофиза и срединного возвышения, где и накапливается. Для манифестации центрального НД необходимо снижение секреторной способности нейрогипофиза на 85%.
У человека поддержание нормального водного баланса достигается взаимосвязью трех составляющих: вазопрессина, чувства жажды и функции почек. Секреция вазопрессина из нейрогипофиза находится под очень жестким контролем. Небольшие изменения в концентрации электролитов крови (осмоляльности плазмы) регулируют высвобождение вазопрессина. Увеличение осмоляльности плазмы обычно указывает на потерю внеклеточной жидкости, стимулирует секрецию вазопрессина, и наоборот — снижение осмоляльности плазмы ингибирует его высвобождение в системную циркуляцию. Далее вазопрессин действует на основной орган-мишень — почки. Гормон связывается со своими V2-рецепторами, расположенными на базальной мембране основных клеток собирательных трубочек, и активирует систему аденилатциклазы, что в итоге приводит к «встраиванию» белков «водных каналов» 2 типа, аквапоринов-2, в апикальную клеточную мембрану и току жидкости из просвета нефрона в клетки собирательных трубочек по направлению осмотического градиента. Из клеток собирательных трубочек вода через аквапорины базальной мембраны 3 и 4 переходит в почечный интерстиций и в конечном итоге в циркуляторное русло.
Клинически НД (кроме первичной полидипсии) — состояние выраженного обезвоживания организма, что проявляется в концентрировании крови с повышением уровня гематокрита и концентрации, растворенных в плазме веществ, преимущественно натрия, а также снижении всех видов экзогенной секреции (пото- и слюноотделения, желудочно-кишечной секреции). Систолическое артериальное давление (АД) может быть нормальным или немного пониженным при характерном повышении диастолического АД. При НД характерно предпочтение холодных/ледяных напитков с низким содержанием соли и углеводов. Часто даже при осмотре больной не может расстаться с бутылкой воды.
Дифференциальная диагностика базируется на четырех основных этапах. Первый — это подтверждение наличия гипотонической полиурии. Второй — исключение наиболее распространенных причин полидипсии-полиурии. На третьем этапе проводят дегидратационный тест и тест с десмопрессином для разделения трех основных типов НД, на четвертом — осуществляют активный поиск причин (рис. 1).
Полиурия определяется выделением мочи более 2 л/м 2 /сут или приблизительно 40 мл/кг/сут у старших детей и взрослых. Прежде всего необходимо подтвердить наличие полиурии согласно вышеописанным критериям, например назначить сбор суточной мочи, анализ мочи по Зимницкому. Количество выпиваемой жидкости/выделяемой мочи у больных обычно колеблется от 3 до 20 л. Потребление более 20 л в сутки некоторые авторы относят к признакам психогенной полидипсии, так как такой объем жидкости не обоснован физиологическими потребностями организма для поддержания водно-солевого гомеостаза при НД.
Далее нужно исключить осмотический диурез (сахарный диабет, прием маннитола), патологию почек (хроническую почечную недостаточность, постобструктивную уропатию), неконтролируемый прием мочегонных средств (в том числе и в составе чаев, лекарственных сборов), прием лекарственных препаратов, нарушающих действие вазопрессина (демеклоциклин, препараты лития, карбамазепин), а также такие метаболические нарушения, как гиперкальциемия и гипокалиемия.
Для НД характерны повышение осмоляльности крови, гипернатриемия, постоянно низкая осмоляльность ( Рисунок 2. МРТ головного мозга в норме и при центральном НД: а) нормальный гипофиз, стрелкой указан сигнал от нейрогипофиза; б) отсутствие гиперинтенсивного сигнала от нейрогипофиза; в) распространенная герминома, как причина центрального НД
Предполагается, что идиопатический вариант НД связан с субклиническим ростом опухолей гипоталамо-гипофизарной области (невидимых при современных методиках визуализации из-за малых размеров), субклиническим течением инфекционных процессов в области турецкого седла с последующим склерозом и сдавливанием ножки гипофиза, а также аутоиммунным поражением структур гипофиза и гипоталамуса, участвующих в синтезе и секреции вазопрессина. Первое обстоятельство обусловливает необходимость более внимательного подхода к ведению таких пациентов с целью обнаружения опухоли как можно в более ранние сроки. Рекомендуется динамическое проведение МРТ головного мозга с увеличивающимися интервалами между исследованиями, при условии отсутствия каких-либо патологических изменений. Например, через 6 мес, далее через 1, 3 и 5 лет.
Лечение врожденного нефрогенного НД проводится с помощью тиазидных диуретиков и нестероидных противовоспалительных препаратов. При приобретенном также проводится лечение сопутствующего заболевания.
При психогенной полидипсии после объяснения пациенту причины его заболевания в части случаев происходит «выздоровление», хотя у некоторых пациентов как психотерапия, так и применение психотропных препаратов могут оказаться неэффективными.
Для НД беременных характерны проявления как центрального, так и нефрогенного вариантов заболевания. Его причиной служит разрушение эндогенного вазопрессина активными ферментами плаценты — вазопрессиназами. Уровень вазопрессина в крови пациентов снижен. Полиурия начинается обычно в третьем триместре, а после родов спонтанно исчезает. Полиурия не проходит при введении экзогенного вазопрессина, но поддается лечению десмопрессином.
История лечения центрального НД берет свое начало с 1912 г., с первого применения вытяжки из задней доли гипофиза. В 1954 г. Винсент де Виньо описал структуру и синтезировал вазопрессин, за что был награжден Нобелевской премией. Препараты синтетического вазопрессина обладали тем же недостатком, что и эндогенный вазопрессин, — очень низкой эффективностью и продолжительностью действия, частыми побочными явлениями при интраназальном применении. Таннат вазопрессина (питрессин), максимальная длительность действия которого составляла 5–6 дней, на то время считался наиболее эффективным из препаратов. Причиной ограничения его применения были болезненность внутримышечных инъекций препарата, развитие абсцессов в месте введения. Переломным моментом стало появление в 1974 г. десмопрессина, синтетического аналога природного вазопрессина, лишенного сосудосуживающей активности и обладающего более выраженным антидиуретическим эффектом. Более 30 лет в качестве заместительной терапии центрального НД применялся интраназально препарат десмопрессин (адиуретин), производство которого в настоящее время прекращено. Сегодня единственным препаратом для лечения центрального НД в России является таблетированная форма десмопрессина — препарат минирин.
Десмопрессин (минирин) избирательно активирует только V2-рецепторы вазопрессина, главных клеток собирательных трубочек почки. V1-опосредованное действие десмопрессина выражено минимально, что не приводит к повышению АД, спазматическому действию на гладко-мышечные органы, такие как матка и кишечник. Данные изменения активности обусловлены нарушениями в структуре молекулы вазопрессина — отсутствие аминогруппы в положении 1 и замена L- на D-аргинин в положении 8. Десмопрессин применяется только для лечения центрального НД и ночного энуреза, в патогенезе которого лежит нарушение ритма ночного повышения секреции вазопрессина, и неэффективен в случаях полиурии, вызванной заболеваниями почек, нефрогенным НД, психогенной полидипсией.
Несмотря на то что биодоступность пероральной формы десмопрессина, по сравнению с интраназальной, низка и составляет от 1 до 5%, ее достаточно, чтобы вызвать антидиуретический эффект продолжительностью от 7 до 12 ч. Прием с пищей снижает абсорбцию препарата, в связи с чем рекомендуется принимать пероральную форму натощак за 30–40 мин до или через 2 ч после еды. После приема внутрь антидиуретический эффект препарата наступает уже через 15–30 мин.
Начальная доза для взрослых и детей — по 0,1 мг десмопрессина 3 раза в день. Затем доза подбирается в зависимости от реакции пациента. По результатам клинического опыта, ежедневная доза варьирует от 0,2 до 1,2 мг десмопрессина. Отмечается, что наименьшая потребность в препарате — 0,1–0,2 мг/сут — характерна для пациентов с послеоперационным и травматическим генезом НД или вследствие наличия объемного образования головного мозга, а более высокая потребность — до 1,2–1,6 мг/сут — для пациентов с идиопатическим генезом заболевания. Причем тот факт, что некоторые идиопатические варианты центрального НД компенсируются только при приеме сравнительно высоких доз препарата, разделенных на 5–6 приемов в сутки под язык, до настоящего времени объяснить не удалось.
При тяжелом течении заболевания, например при нарушении регуляции чувства жажды, особое внимание при приеме препарата следует обращать на адекватное потребление жидкости, чтобы не допустить водной интоксикации и гипонатриемии. Значительное снижение осмоляльности плазмы может приводить к возникновению судорог. Группами риска по развитию осложнений терапии являются маленькие дети и пожилые больные.
Не проводилось каких-либо контролированных исследований по применению десмопрессина у беременных женщин. В настоящее время известны более 56 случаев использования десмопрессина у беременных женщин, без вреда для пациентки и плода. В терапевтических дозах десмопрессин через трансплацентарный барьер не проходит. Репродуктивные исследования на крысах и кроликах не выявили изменений у плодов на фоне приема препарата.
В заключение еще раз подчеркнем высокую значимость определения осмоляльности крови и мочи в дифференциальной диагностике синдрома полиурии-полидипсии на фоне применения комплекса диагностических методик, включающего дегидратационный и десмопрессиновый тесты, отметим преимущества МРТ перед другими методами нейровизуализации и напомним, что десмопрессин представляет собой высокоэффективный препарат для лечения НД центрального генеза.
Литература
Л. К. Дзеранова, кандидат медицинских наук
Е. А. Пигарова
ЭНЦ РАМН, Москва