Противошоковая терапия это что такое
Противошоковая терапия это что такое
а) Восстановительная терапия. Переливание крови и плазмы. Если у больного развился шок в результате кровопотери, лучшим методом лечения является переливание цельной крови. Если шок развился в результате уменьшения объема плазмы в организме, например при дегидратации, противошоковым мероприятием может быть введение соответствующих солевых растворов.
Цельная кровь не всегда доступна, особенно в военно-полевых условиях. В таких случаях цельную кровь может заменить переливание плазмы, т.к. это приводит к увеличению объема крови и восстановлению гемодинамики. Плазма не может восстановить нормальный гематокрит, однако при адекватном сердечном выбросе организм человека выдерживает уменьшение гематокрита примерно в 2 раза, прежде чем появятся неблагоприятные осложнения. Таким образом, в условиях неотложной помощи целесообразно использовать плазму вместо цельной крови в терапии геморрагического шока, а также гиповолемического шока любого другого происхождения.
Иногда плазма крови также недоступна. В этих случаях применяют различные заменители плазмы, которые выполняют такие же гемодинамические функции, что и плазма. Одним из них является раствор декстрана.
б) Раствор декстрана в качестве заменителя плазмы. Основное требование, которое предъявляется раствору, заменяющему плазму, заключается в том, чтобы раствор оставался в кровеносном русле, а не фильтровался через капиллярные поры в интерстициальное пространство. Кроме того, раствор не должен быть токсичным, должен содержать необходимые электролиты, чтобы не нарушать электролитный состав внеклеточной жидкости в организме.
Раствор, заменяющий плазму, должен содержать высокомолекулярные вещества, создающие коллоидно-осмотическое (онкотическое) давление. Только тогда он будет задерживаться в кровеносном русле надолго. Одним из веществ, отвечающим этим требованиям, является декстран (специально разработанный полисахарид, состоящий из молекул глюкозы). Декстран синтезируется бактериями определенного типа. Для его промышленного получения используют метод выращивания бактериальной культуры, причем определенные условия роста бактерий способствуют синтезу декстрана необходимой молекулярной массы. Молекулы декстрана определенного размера не проходят через поры в стенке капилляров, следовательно, могут заменить белки плазмы, создающие коллоидно-осмотическое давление.
Очищенный декстран является настолько малотоксичным веществом, что считается надежным заменителем плазмы для восполнения дефицита жидкости в организме.
в) Симпатомиметики при шоке. Лечение шока симпатомиметиками в одних случаях полезно, в других — нет. Симпатомиметиками называют препараты, которые воспроизводят эффект симпатической стимуляции. К ним относят норадреналину адреналин, а также большое количество препаратов пролонгированного действия.
В двух случаях развития шока применение симпатомиметических средств особенно необходимо. Во-первых, при нейрогенном шоке, во время которого симпатическая система глубоко угнетена. Введение симпатомиметиков компенсирует снижение активности симпатических нервных центров и может полностью восстановить функции системы кровообращения.
Во-вторых, симпатомиметические средства необходимы для лечения анафилактического шока, в развитии которого ведущую роль играет избыток гистамина. Симпатомиметики оказывают сосудосуживающее действие в противоположность сосудорасширяющему действию гистамина. Таким образом, норадреналин и другие симпатомиметики нередко спасают жизнь шоковым больным.
С другой стороны, применение симпатомиметических средств при геморрагическом шоке чаще всего нецелесообразно. Геморрагический шок сопровождается максимальной активацией симпатической нервной системы, а также циркуляцией большого количества адреналина и норадреналина в крови. В этом случае введение симпатомиметических препаратов не дает дополнительного положительного эффекта.
г) Терапевтический эффект изменения положения тела («голова ниже ног»). Если во время шока давление резко падает, особенно при геморрагическом или нейрогенном шоке, необходимо изменить положение тела больного таким образом, чтобы голова оказалась ниже ног, по меньшей мере, на 30 см. Это значительно увеличивает венозный возврат крови к сердцу и, следовательно, сердечный выброс. Положение «голова ниже ног» является самым первым и необходимым этапом лечения многих видов шока.
д) Кислородная терапия. Поскольку главным повреждающим фактором во время шока является слишком низкий уровень снабжения тканей кислородом, во многих случаях благоприятное воздействие на больных оказывает дыхание чистым кислородом.
Однако очень часто положительный эффект кислородной терапии оказывается гораздо меньше ожидаемого, т.к. в большинстве случаев развития шока проблемой является не нарушение оксигенации крови в легких, а нарушение транспорта кислорода кровью уже после оксигенации.
е) Применение глюкокортикоидов (гормонов коры надпочечников, контролирующих углеводный обмен). Глюкокортикоиды часто назначают больным с тяжелым шоком по следующим причинам: (1) эмпирически показано, что глюкокортикоиды часто увеличивают силу сокращения сердца на поздних стадиях развития шока; (2) глюкокортикоиды стабилизируют состояние лизосом в клетках тканей и таким образом предотвращают выход лизосомальных ферментов в цитоплазму и последующее разрушение ими клеточных структур; (3) глюкокортикоиды поддерживают метаболизм глюкозы в сильно поврежденных клетках тканей.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что такое анафилаксия и анафилактический шок? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 15 лет.
Определение болезни. Причины заболевания
К пищевым причинам относят:
В редких случаях анафилаксию вызывает сельдерей, киви и семена кунжута.
Вакцины, вызвавшие анафилаксию, как правило, вводились в комбинации:
Факторы риска развития анафилаксии :
Факторы, усугубляющие течение анафилаксии :
Симптомы анафилаксии
К симптомам анафилаксии относят:
Чем быстрее появляются симптомы, тем тяжелее протекает анафилаксия.
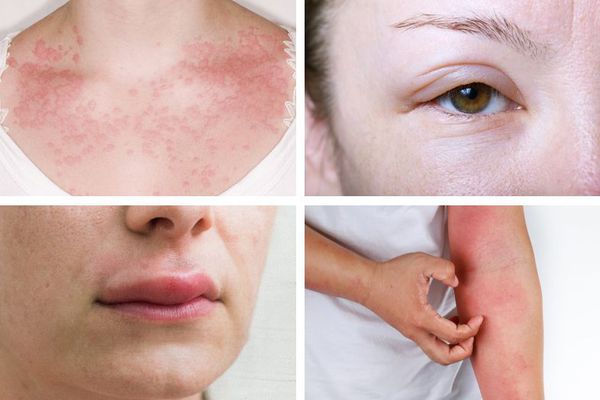
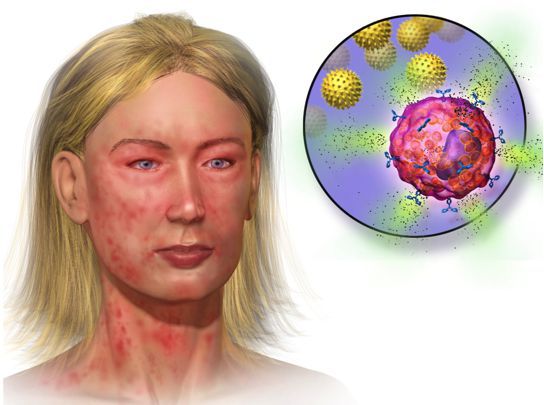
Первые симптомы анафилаксии вариабельны. Иногда реакция начинается со слабости и потливости. Возникает зуд и покалывание, лицо становится болезненным, особенно вокруг рта, отекают веки, губы и другие участки кожи и слизистой. Площадь покраснения увеличивается, образуется сыпь в виде крапивницы. Больного начинает тошнить, появляется чувство страха и беспокойства. Может возникнуть рвота, понос и боли в животе.
Иногда возникает чувство стеснения в глотке, горле и груди, приступ удушья, кашля и другие дыхательные нарушения, больной может потерять сознание. При развитии серьёзных нарушений сердце начинает биться чаще, артериальное давление падает.
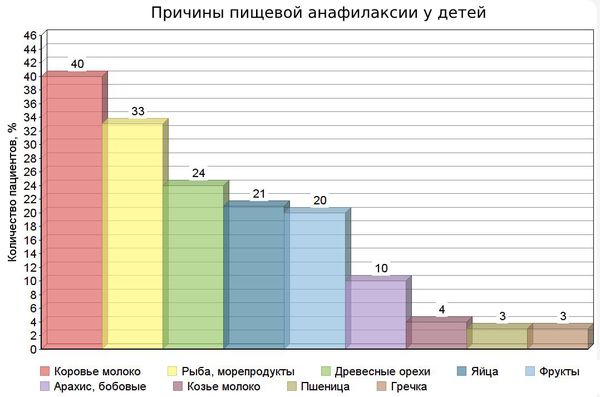
Симптомы анафилаксии у детей
Патогенез анафилаксии
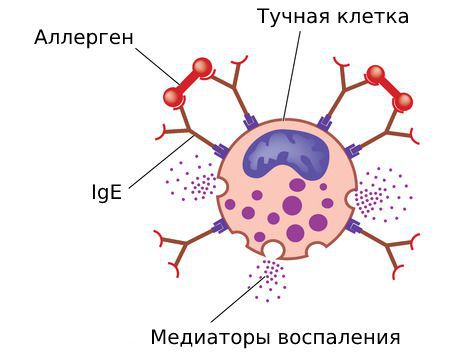
Всё начинается с первого контакта организма с аллергеном. Такое «знакомство» называется сенсибилизацией. В этот период образуются антитела — иммуноглобулины Е, или IgE. Они прикрепляются к тучным клеткам. Симптомы аллергии при этом не возникают, поэтому никто не замечает этот период и даже не догадывается, что в организме появились антитела.
На повторный контакт с раздражителем сенсибилизированный организм реагирует выбросом медиаторов воспаления: гистамина, лейкотриенов, триптазы, простагландинов, цитокинов и др. Они высвобождаются при связывании антител и частиц аллергена с рецепторами тучных клеток и базофилов.
На выброс медиаторов воспаления организм реагирует следующим образом:
Несмотря на разный механизм развития этих реакций, тучные клетки и базофилы выделяют одни и те же активные вещества, поэтому симптомы и принципы лечения практически не отличаются. Единственная разница заключается в том, что симптомы псевдоаллергии могут возникнуть сразу после первого контакта с аллергеном, а признаки анафилаксии — только после повторного контакта. Спрогнозировать развитие этих реакций практически невозможно.
Анафилактический шок — наиболее тяжёлое проявление анафилаксии. При его развитии увеличивается св ёртываемость крови, её ток резко замедляется. Из-за активации тромбоцитов в капиллярах образуются микротромбы, которые нарушают микроциркуляцию. На фоне таких изменений начинают страдать внутренние органы: лёгкие, сердце, почки, эндокринные железы и нервная система. Нарушение их работы может стать причиной смерти.
Классификация и стадии развития анафилаксии
В зависимости от преобладающих симптомов выделяют пять вариантов анафилаксии:
По характеру течения анафилаксию разделяют на пять форм:
По интенсивности симптомов выделяют четыре степени тяжести анафилаксии:
Осложнения анафилаксии
Диагностика анафилаксии
Наиболее важным инструментом в диагностике анафилаксии и определении её причины является тщательный опрос пациента и его семьи. Обычно доктор задаёт ряд вопросов:
Чтобы обнаружить «скрытый» аллерген, стоит внимательно изучить все этикетки продуктов и препаратов, которые принимал пациент.
Заподозрить анафилаксию можно по одному из трёх общепринятых мировых критериев диагностики анафилаксии. К ним относят:
Лабораторное обследование направленно на поиск причинно-значимого аллергена. Оно включает:
Уровень триптазы при анафилаксии повышен. Но полагаться на один образец результатов обследования нельзя, поэтому показатели этого фермента определяют дважды:
В рутинной практике такое исследование практически не применяется из-за относительно высокой стоимости и низкой доступности в большинстве стационаров, принимающих экстренных больных.
Оптимальным методом диагностики остаются кожные пробы. При кожном аллерготестировании могут возникнуть системные реакции, требующие экстренной помощи. Поэтому данные тесты должны проводиться с большой осторожностью, а при тестировании с ядами насекомых и некоторыми лекарствами — только в условиях стационара.
По стоимости кожная проба на один аллерген может оказаться дороже, чем при аллергодиагностике ISAC. Но так как аллергочип включает в себя 112 аллергенов, итоговая цена будет дороже, чем у кожной аллергопробы.
Анафилаксию и анафилактический шок следует отличать от других состояний:
Лечение анафилаксии
При подозрении на анафилаксию пациента нужно как можно скорее госпитализировать в стационар с отделением реанимации и интенсивной терапии.
Первая помощь при анафилаксии
Тот, кто оказывает неотложную помощь, должен зафиксировать:
План действий следующий:
Если вводить эпинефрин обычным шприцем, его обязательно нужно развести :
Также нужно наладить венозный доступ или сохранить его при внутривенном введении лекарства, вызвавшего анафилактический шок. Для этого назначают раствор Рингера или физиологический раствор хлорида натрия. Также внутривенно вводят глюкокортикостероид: метилпреднизолон или гидрокортизон.
При выраженных кожных реакциях можно дать больному антигистаминный препарат, например цетиризин: детям с 6 месяцев — 5 мг, взрослым и детям старше 6 лет — 10 мг. Подобные препараты не могут остановить развитие анафилаксии, но они устраняют кожный зуд и уменьшают отёк слизистой.
Прогноз. Профилактика
Пациенту с анафилаксией следует приобрести 0,1 % раствор эпинефрина в ампулах. Как правило, его хранят дома в холодильнике при +4 °С и берут с собой при необходимости. Рекомендуется носить медицинский браслет или карточку, где указано аллергическое заболевание, причинные аллергены и план оказания первой медицинской помощи.
В процедурных кабинетах, стоматологиях, роддомах и учреждениях, где проводят вакцинацию, тесты на аллергию или рентгеноконтрастные исследования, должен быть противошоковый набор. После прививки или введения препарата рекомендуется 30 минут находиться под наблюдением врача.
Травматический шок
Общая информация
Краткое описание
Травматический шок – остро развивающееся и угрожающее жизни состояние, которое наступает в результате воздействия на организм тяжелой механической травмы.
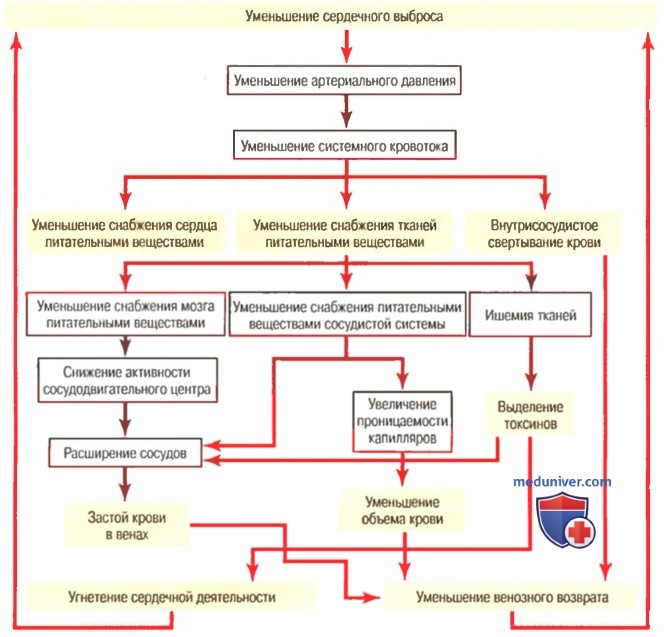
Травматический шок – это первая стадия тяжелой формы острого периода травматической болезни со своеобразной нервно-рефлекторной и сосудистой реакцией организма, приводящей к глубоким расстройствам кровообращения, дыхания, обмена веществ, функций эндокринных желез [1].
Коды МКБ-10
| Код | Название |
| T79.4 | Травматический шок |
| T79.8 | Другие ранние осложнения травмы |
| T79.9 | Раннее осложнение травмы неуточнённое |
Дата разработки/пересмотра протокола: 2007 год/2016 год.
Пользователи протокола: врачи всех специальностей, средний медицинский персонал.
Категория пациентов: взрослые, дети, беременные.
Шкала уровня доказательности (таблица 1):
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация [3]
По течению травматического шока:
· первичный – развивается в момент или непосредственно после травмы;
· вторичный – развивается отсрочено, часто через несколько часов после травмы.
Классификация степени тяжести травматического шока по Keith (таблица 2):
| Степень тяжести шока | Уровень систол. АД мм. рт. ст. | Частота пульса в 1мин | Индекс Allgower* | Объём кровопотери (примерный) |
| I легкая | 100-90 | 80-90 | 0,8 | 1 литр |
| II ср. тяжести | 85-75 | 90-110 | 0,9-1,2 | 1-1,5 литра |
| III тяжёлая | 70 и менее | 120 и более | 1,3 и более | 2 и более |
*Определение шокового индекса может быть некорректным при систолическом АД ниже 50 мм. рт. ст., при тяжелой черепно-мозговой травме, сопровождающейся брадикардией, при нарушениях сердечного ритма, у лиц с повышенным уровнем «рабочего АД». В этих ситуациях целесообразно опираться не только на уровень систолического АД, но и на объем травматических повреждений.
Стадии травматического шока:
· компенсированный – имеются все признаки шока, при достаточном уровне АД, организм способен бороться;
· декомпенсированный – имеются все признаки шока и резко выражена гипотензия;
· рефрактерный шок – вся проводимая терапия безуспешна.
Факторы риска:
· быстрая кровопотеря;
· переутомление;
· охлаждение или перегревание;
· голодание;
· повторные травмы (транспортировка);
· комбинированные повреждения с взаимным отягощением.
В развитии травматического шока выделяют две фазы:
· эректильная фаза;
· торпидная фаза.
Классификация травматического шока у детей (по Баирову Г.К.):
I легкий шок: наблюдается при травмах опорно-двигательного аппарата, тупой травме живота. У пострадавшего в течение нескольких часов после травмы стойко удерживается клиническая картина шока в стадии централизации кровообращения. В течение 2 ч проявляется эффект от терапии.
Клиника: психомоторное возбуждение или торможение, систолическое артериальное давление в пределах нормы для данной возрастной группы, напряженный пульс, тахикардия, снижение пульсового давления, бледность кожных покровов, они холодные на ощупь, цианотичный оттенок слизистых, ногтей. Уменьшение объема циркулирующей крови на 25%. Дыхательный алкалоз, метаболический ацидоз;
II среднетяжелый: обширное повреждение мягких тканей со значительным размозжением, повреждение костей таза, травматическая ампутация, перелом ребер, ушиб легких, изолированное повреждение органов брюшной полости. Через некоторое время с момента травмы происходит переход от стадии централизации кровообращения к переходной. После проведенной терапии эффект наблюдается в течение 2 ч, однако возможно волнообразное ухудшение состояния.
Клиника: заторможенность, снижение систолического артериального давления, частота пульса более 150% от возрастной нормы, слабого наполнения. Одышка, бледность кожных покровов, уменьшение объема циркулирующей крови на 35—45%;
III тяжелый: множественные травмы органов груди и таза, травматическая ампутация, кровотечение из крупных сосудов. В течение 1 часа после травмы развивается децентрализация кровообращения. Эффект от проведенной терапии проявляется после 2 ч или не проявляется вообще.
Клиника: заторможенность. Систолическое артериальное давление ниже возрастной нормы на 60%. Тахикардия, пульс нитевидный. Кожные покровы бледно-цианотичного цвета. Дыхание поверхностное, частое. Уменьшение объема циркулирующей крови на 45% от нормы. Кровоточивость тканей. Анурия;
IV терминальный: признаки претерминального (агонального) и терминального состояния.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии [2]
Жалобы:
· боли в области воздействия травматического агента;
· головокружение;
· потемнение в глазах;
· сердцебиение;
· тошноту;
· сухость во рту.
Анамнез: механической травмы, которая привела к травматическому шоку.
Физикальное обследование [4]:
· оценка общего состояния больного: Общее состояние больного, как правило, варьирует от средней степени тяжести до крайне тяжелого. К травматическому шоку зачастую приводит выраженный болевой синдром. Больные беспокойны. Иногда отмечается нарушение сознания, вплоть до комы. Психика заторможена, с переходом в депрессию;
· внешний вид больного: бледное или бледно-серое лицо, акроцианоз, холодный липкий пот, холодные конечности, понижение температуры;
· обследование состояния сердечно-сосудистой системы: частый слабый пульс, понижение артериального и венозного давления, спавшиеся подкожные вены;
· обследование органов дыхания: учащение и ослабление дыхания;
· обследование состояния органов брюшной полости: характерные особенности при наличии повреждений внутренних органов живота и забрюшинного пространства;
· обследование состояния костно-мышечного аппарата: характерно наличие повреждений костного каркаса (перелом костей таза, переломы трубчатых костей, отрывы и размозжения дистального отдела одной конечности, множественный перелом ребер и др.).
Лабораторные исследования: нет.
Инструментальные исследования: измерение артериального давления – снижение АД.
Диагностический алгоритм
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы и анамнез: см. амбулаторный уровень.
Физикальное обследование: см. амбулаторный уровень.
Лабораторные исследования:
· общий анализ крови (при наличии признаков кровотечения возможна анемия (снижение гемоглобина, эритроцитов);
· общий анализ мочи (изменений может не быть);
· биохимический анализ крови (возможно повышение трансаминаз, С-реактивного белка. Для травмы живота характерно повышение билирубина, амилазы);
· газы крови (возможны изменения при нарушении функции внешнего дыхания, снижение уровня кислорода менее 80 мм. рт. ст, повышение СО2 более 44 мм. рт. ст.);
· коагулограмма (изменений может не быть, но при развитии коагулопатии возможны изменения, характерные для синдрома внутрисосудистого свертывания);
· определение группы крови и резус принадлежности.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· обзорная рентгенография черепа, таза, конечностей, органов грудной клетки и брюшной полости в двух проекциях;
· ультразвуковое исследование плевральной и брюшной полостей;
· измерение ЦВД;
· лапароскопия
· торакоскопия;
· бронхоскопия;
· КТ;
· МРТ.
Перечень дополнительных диагностических мероприятий:
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови: (в зависимости от клинической ситуации);
· ЭКГ.
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Гидроксиэтилкрахмал (Hydroxyethyl starch) |
| Декстран (Dextran) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Допамин (Dopamine) |
| Калия хлорид (Potassium chloride) |
| Кислород (Oxygen) |
| Натрия ацетат (Sodium acetate) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Преднизолон (Prednisolone) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Фентанил (Fentanyl) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения
Немедикаментозное лечение:
· оценить тяжесть состояния больного (необходимо ориентироваться на жалобы больного, уровень сознания, окраску и влажность кожных покровов, характер дыхания и пульса, уровень артериального давления);
· обеспечить проходимость верхних дыхательных путей (при необходимости ИВЛ);
· остановить наружное кровотечение. На догоспитальном этапе осуществляется временными способами (тугая тампонада, наложение давящей повязки, пальцевое прижатие непосредственно в ране или дистальнее нее, наложение жгута и т.д.). Продолжающееся внутреннее кровотечение на догоспитальном этапе остановить практически невозможно, поэтому действия врача скорой помощи должны быть направлены на скорейшую, бережную доставку больного в стационар;
· уложить больного с приподнятым ножным концом на 10-45%, положение Тренделенбурга;
· наложение повязок, транспортная иммобилизация (после введения анальгетиков!), при напряженном пневмотораксе – плевральная пункция, при открытом пневмотораксе – перевод в закрытый. (Внимание! Инородные тела из ран не удаляются, выпавшие внутренние органы не вправляются!);
· доставка в стационар с мониторированием сердечного ритма, дыхания, АД. При недостаточной перфузии тканей использование пульсоксиметра неэффективно.
Медикаментозное лечение:
· ингаляция кислорода;
· сохранить или обеспечить венозный доступ – катетеризация вен;
· прервать шокогенную импульсацию (адекватное обезболивание):
Диазепам [А] 0,5% 2-4 мл + Трамадол [А] 5% 1-2 мл;
Диазепам [А] 0,5% 2-4 мл + Тримеперидин [А] 1% 1мл;
Диазепам [А] 0,5% 2-4 мл + Фентанил [В] 0,005% 2 мл.
Детям:
c 1 года Трамадол [А] 5% 1-2 мг/кг;
тримеперидин [А] 1% до 1 года не назначается, далее 0,1 мл/год жизни, Фентанил [В] 0,005% 0,05 мг/кг.
Перечень основных лекарственных средств:
· кислород (медицинский газ);
· диазепам 0,5%; [А]
· трамадол 5%; [А]
· тримеперидин 1%; [А]
· фентанил 0,005%; [В]
· допамин 4%; [С]
· преднизолон 30 мг; [А]
· натрия хлорид 0,9% [В].
Перечень дополнительных лекарственных средств:
· гидроксиэтил крахмал 6%. [А]
Алгоритм действий при неотложных ситуациях

Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация узких специалистов при наличии сопутствующей патологии.
Профилактические мероприятия:
· своевременная и эффективная остановка кровотечения, с целью уменьшения снижения ОЦК;
· своевременное и эффективное прерывание шокогенной импульсации с целью снизить риск развития травматического шока из-за болевого компонента;
· эффективная иммобилизация с целью снижения риска вторичных повреждений при транспортировке и уменьшения болевого синдрома.
Индикаторы эффективности лечения:
· стабилизация АД;
· остановка кровотечения;
· улучшение состояния пациента.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения: см. амбулаторный уровень.
Хирургическое вмешательство: нет.
Другие виды лечения: нет.
Показания для консультации специалистов: см. амбулаторный уровень.
Показания для перевода в отделение интенсивной терапии и реанимации:
· поступление пострадавшего в состоянии не купированного травматического шока на этапе приемного покоя;
· вторично развившийся травматический шок во время нахождения пострадавшего в профильном отделении стационара, а также после проведения лечебно-диагностических процедур.
Индикаторы эффективности лечения: см. амбулаторный уровень.
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации: экстренная госпитализация показана во всех случаях при травмах, сопровождающихся травматическим шоком. В случае стабилизации пациента и купирования шока госпитализация в профильное отделение, при нестабильности гемодинамики и состояния пострадавшего – в ближайший стационар после ургентного звонка.
Информация
Источники и литература
Информация
| АД | – | артериальное давление |
| ДТП | – | дорожно-транспортное происшествие |
| ИВЛ | – | искусственная вентиляция легких |
| КТ | – | компьютерная томография |
| МКБ | – | Международная классификация болезней |
| МРТ | – | магнитно-резонансная томография |
| ОКС | – | острый коронарный синдром |
| ОЦК | – | объем циркулирующей крови |
| САД | – | систолическое артериальное давление |
| СЛР | – | сердечно-легочная реанимация |
| ЦВД | – | центральное венозное давление |
| ЧСС | – | частота сердечных сокращений |
Конфликт интересов: отсутствует.
Список рецензентов: Сагимбаев Аскар Алимжанович – доктор медицинских наук, профессор АО «Национальный центр нейрохирургии», начальник отдела менеджмента качества и безопасности пациентов Управления контроля качества.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.