Признаки макроангиопатии что это такое лечение
Заболевания брахиоцефальных артерий
В комплексе они формируют Виллизиев круг, обеспечивающий равномерную и точную подачу обогащенной кислородом крови во все отделы головного мозга.
Патологии брахиоцефальных артерий опасны, и они провоцируют различные расстройства деятельности органа в острых и хронических формах. Практически во всех случаях эта категория патологий вызывается прогрессирующим атеросклерозом у пациента.
Классификация и причины заболеваний
В ряде случаев патологии брахиоцефальных артерий провоцируются аномалиями анатомического строения – излишней извитостью сосудов или фиброзно-мышечной дисплазией. Несколько чаще это происходит на фоне экстравазальной компрессии. Однако в сумме перечисленные причины составляют не более 10% от всех случаев. Остальные 90% катализаторов приходятся на атеросклеротические поражения.
К причинам нарушений деятельности брахиоцефальных артерий относят:
Атеросклероз, являющийся наиболее распространенным провокатором заболеваний, часто вызывается сторонними эндогенными и экзогенными факторами. К ним относят длительное курение, зрелый и пожилой возраст, гиперхолестеринемию, сахарный диабет, некорректный образ жизни и неудовлетворительное состояние здоровья в целом.
При атеросклерозе брахиоцефальных артерий возникает стойкое нарушение кровообращения в головном мозгу. Оно обладает разной интенсивностью и выраженностью, но почти всегда ведет к трагичным исходам. В 80% случаев подобные патологии приводят к обширному инсульту. Важность своевременного обращения к кардиологу и сосудистому хирургу при обнаружении симптомов невозможно переоценить – порой раннее адекватное лечение спасает пациента от инвалидности и смерти.
Формирование атеросклеротической бляшки в брахиоцефальных артериях – процесс длительный; традиционно он начинается в молодом возрасте. В стенке определенного сосуда постепенно нарастает новообразование, приводящее к сужению просвета артерии, или ее полной закупорке.
Иногда специалисты диагностируют нестенозирующий атеросклероз. Это значит, что просвет сосуда перекрыт атеросклеротической бляшкой менее чем на 50%, т.е. болезнь не влечет за собой потенциальных критических рисков. Без наблюдения и лечения нестенозирующий атеросклероз трансформируется в стенозирующий, провоцирующий окклюзию сосуда и серьезное нарушение кровоснабжения головного мозга.
Типичные признаки и симптомы
Симптоматика заболеваний брахиоцефальных артерий специфична. Если вы чувствуете тревожные симптомы, но ваш врач, выслушав жалобы, ограничился беспредметными диагнозами (СХУ, ВСД и др.), непременно настаивайте на расширенной диагностике.
К симптомам заболеваний брахиоцефальных артерий относят:
Коварство атеросклероза брахиоцефальных артерий заключается в его «размытом» раннем течении. Перечисленные признаки порой вовсе не дают о себе знать, либо выражены настолько слабо, что больной не придает им должного значения. Игнорирование диагностики и лечения приводит к летальному исходу или вегетативному состоянию.
Диагностика
В зависимости от предварительного диагноза, специалист назначает должную схему диагностики.
Процесс диагностирования патологий проходит в несколько этапов:
Последнее исследование считается наиболее информативным. Оно позволяет определить:
В условиях обнаружения патологии, специалист назначает пациенту комплексное лечение.
Терапевтическая тактика
При обнаружении поражений брахиоцефальных сосудов, специалисты традиционно избирают консервативную тактику лечения. Она предполагает прием определенных медикаментозных препаратов (антикоагулянтов или антиагрегантов), витаминотерапию, диетотерапию. Пациенту даются подробные рекомендации относительно коррекции образа жизни и питания. Он обязан контролировать уровень холестерина в крови, а также следить за состоянием и стабильностью артериального давления.
Хирургическое вмешательство как лечебная тактика избирается в условиях прямой угрозы инсульта. При отсутствии насущного риска, больного ставят на учет и наблюдают.
Оперативное вмешательство бывает:
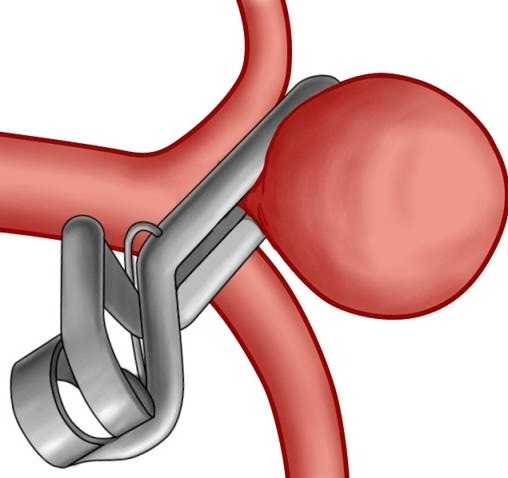
В категорию открытых вмешательств включают эндартерэктомию (эверсионную каротидную).
Стентирование является более современным, атравматичным и эффективным методом, однако он приемлем и показан не в каждом случае. Чем позднее вы обратитесь за профессиональной медицинской помощью, тем меньше ваши шансы излечиться подобными способами.
Заболевания брахиоцефальных артерий – это серьезное нарушение, ведущее к непредсказуемым последствиям. Призываем вас своевременно обращаться к сосудистым хирургам с тревожными симптомами, чтобы избежать необходимости агрессивного лечения и сохранить свою жизнь.
Материалы по теме:
Аневризма – опасное заболевание, которому подвержены практически все. При этом у мужчин такое отклонение от нормального состояния сосудов встречается вдвое чаще, чем у женщины. Знать, что это такое, нужно обязательно всем.
Кровь – это жидкая соединительная ткань, которая исполняет роль связующего элемента во всем нашем организме. Она обеспечивает здоровую жизнедеятельность каждого органа и каждой клетки.
Диабетическая макроангиопатия: лечение и диагностика
Причины патологии
К факторам, которые становятся причинами макроангиопатии, относят:
Симптомы диабетической макроангиопатии
Для выявления симптомов диабетической макроангиопатии потребуются обследования. Среди таких симптомов:
Клиническая картина при данной патологии может включать следующие симптомы:
Диагностика
Для постановки диагноза и составления плана лечения, пациенту потребуется посетить сразу несколько специалистов: эндокринолога, кардиолога, сосудистого хирурга, невролога.
Диагностика диабетической макроангиопатии в первую очередь направлена на оценку поражения сосудов. Для этого необходимо пройти полное обследование системы.
Для эффективной диагностики обязательно биохимическое исследование крови.
Неврологические показатели заболевания исследуются при помощи ультразвука и дуплексного сканирования головных, шейных и церебральных сосудов. Дополнительно может понадобиться ультразвуковое исследование сосудов конечностей.
Лечение диабетической макроангиопатии
В ходе лечения важно замедлить развитие заболевания и не допустить осложнения. В первую очередь терапия направлена на восстановление нормальной работы систем организма при гипергликемии, гиперкоагуляции и других синдромах.
Пациенты проходят инсулинотерапию с постоянным контролем глюкозы. Кроме того, для коррекции углеводного обмена назначается диета и прием гиполипидемических препаратов.
Микроангиопатия
Причины
Симптомы
Проявления микроангиопатии зависят от места возникновения патологии, однако наиболее характерными симптомами активного развития болезни могут считаться ухудшение зрения, зуд и жжение в мышцах ног, «перемежающаяся» хромота, частные носовые и желудочные кровотечения, появление кровяных сгустков мокроте и моче, сухость и шелушение кожи на ступнях ног.
Медицина различает церебральную и диабетическую форму микроангиопатии.
Церебральная микроангиопатия выражается повреждением мелких мозговых сосудов и возникает вследствие недостаточности кровообращения головного мозга, атеросклероза или артериальной гипертензии. Может проявляться в энцефалопатии различных типов.
Диабетическая микроангиопатия развивается при заболевании сахарным диабетом влечет за собой тканевую гипоксию.
Диагностика и лечение
Диагностика микроангиопатии заключается в изучении истории болезни пациента, проведении ультразвуковых исследований сосудов и глазного дна. Может также назначаться рентген, МРТ и КТ. Для первичной консультации стоит обратиться к кардиологу или окулисту.
Лечение микроангиопатии зависит от места появления очага заболевания и причин, его вызвавших. Чаще всего применяется медикаментозная терапия, направленная на улучшение эффективности микроциркуляции крови в тканях, и физиотерапия. В некоторых случаях для восстановления проходимости сосудов желательно хирургическое вмешательство, криохирургия или лазерная коагуляция.
Признаки макроангиопатии что это такое лечение
Диабетическая макроангиопатия сосудов нижних конечностей
Как следует из нозологического названия, диабетическая макроангиопатия (поражение крупных кровеносных сосудов) нижних конечностей является одним из наиболее частых осложнений сахарного диабета. Строго говоря, диабетическая ангиопатия может поражать также сосуды сердца, головного мозга и пр., однако более чем у 70% пациентов, страдающих сахарным диабетом, отмечаются преимущественные дес труктивные изменения именно в артериях нижних конечностей. Макроангиопатия относится к поздним осложнениям сахарного диабета и достигает клинически значимой выраженности через 10-15 лет после манифестации этой тяжелой эндокринопатии. При сахарном диабете масштабное поражение кровеносной системы увеличивает вероятность инсульта в несколько раз; риск гангрены конечностей повышается в 20 раз.
При сахарном диабете аномально высокое содержание глюкозы в крови является причиной множественных расстройств метаболизма. Так, нарушения липидного (жирового) обмена приводит к образованию атеросклеротических бляшек, ослаблению сосудистых стенок и снижению их эластичности, тромбозу, сужению просвета в кровеносных сосудах, недостаточной васкуляции (кровоснабжению) внутренних органов. Развитию атеросклероза и ангиопатии нижних конечностей чрезвычайно способствует курение, малоподвижный образ жизни, работа с токсическими веществами, возрастные изменения (у мужчин от 45 лет, у женщин – после 55 лет). К провоцирующим факторам в развитии диабетической макроангиопатии относится артериальная гипертензия, повышенная свертываемость крови, гипергликемия, инсулинорезистентность, эндотелиальная дисфункция, ожирение и т.д.
Симптоматика может быть различной – в зависимости от того, на каких участках и какие конкретно сосуды поражены. Типичными для макроангиопатии нижних конечностей являются:
Первоочередная задача диагностики диабетической макроангиопатии нижних конечностей – оценка степени поражения кровеносных сосудов. Комплекс необходимых диагностических мероприятий определяется на основании консультаций со специалистами различного профиля и включает внешний осмотр, биохимический анализ крови, ЭКГ, ЭхоКГ, ультразвуковую диагностику сосудов, коронарографию, КТ- или МРТ-ангиографию, тесты с применением физических нагрузок, дуплексное сканирование и другие методы (по показаниям).
В основе лечения диабетической макроангиопатии – коррекция патологических состояний (гипертонии, гипергликемии и т.д.) с целью предотвращения быстро прогрессирующих осложнений, которые могут представлять угрозу для жизни. Медикаментозное лечение направлено на нормализацию углеводного обмена, снижение риска тромбообразования. Трофические язвы должны быть под наблюдением хирурга. При фульминантном («молниеносном») развитии патологии, значительной ее тяжести и неэффективности прочих видов терапии осуществляется хирургическое вмешательство: стентирование, эндартерэктомия, баллонная ангиопластика; нередкой является вынужденная ампутация конечностей.
Летальность, связанная с диабетическим поражением кровеносных сосудов, оценивается от 35% до 75%, поэтому жизненно важными являются меры профилактики: контроль уровня глюкозы, диета, полный отказ от курения, борьба с лишним весом, точное следование врачебным предписаниям.
Для получения подробной информации и записи на прием обращайтесь к нам по телефону контакт-центра: (495) 925-02-02 (круглосуточно)
Начальные проявления недостаточности кровоснабжения мозга (лечение, профилактика, трудоспособность)
Проблема профилактики и лечения ранних форм сосудистых заболеваний мозга имеет большое социальное и экономическое значение. Они не только являются серьезным фактором риска развития мозгового инсульта — одной из ведущих причин инвалидизации и смертности на
Л. С. Манвелов, кандидат медицинских наук
В. Е. Смирнов, доктор медицинских наук, профессор
НИИ неврологии РАМН, Москва
Диагноз «начальные проявления недостаточности кровоснабжения мозга» (НПНКМ) устанавливается в соответствии с «Классификацией сосудистых поражений головного и спинного мозга», разработанной НИИ неврологии РАМН [4], если у больного с признаками общего сосудистого заболевания (вегетососудистая дистония, артериальная гипертония (АГ), атеросклероз) имеются жалобы на головную боль, головокружение, шум в голове, нарушение памяти, снижение работоспособности. Причем основанием для данного диагноза может быть только сочетание двух и более из пяти перечисленных жалоб, которые должны отмечаться не реже одного раза в неделю на протяжении не менее трех последних месяцев
Проблема профилактики и лечения ранних форм сосудистых заболеваний мозга имеет большое социальное и экономическое значение. Они не только являются серьезным фактором риска развития мозгового инсульта — одной из ведущих причин инвалидизации и смертности населения, но и сами по себе существенно ухудшают качество жизни, а нередко и снижают трудоспособность.
Вторичная профилактика, в проведении которой нуждаются больные начальными проявлениями недостаточности кровоснабжения мозга (НПНКМ), включает мероприятия по предупреждению как обострений основных сердечно-сосудистых заболеваний, так и сосудистых поражений мозга.
Лечебно-профилактические мероприятия при НПНКМ можно схематично разделить на следующие виды: режим труда, отдыха и питания; лечебная физкультура; дието-, физио- и психотерапия; медикаментозное лечение и профилактика. Чаще всего назначают диету № 10 с учетом антропометрических данных, результатов исследования особенностей обмена.
Терапию больных НПНКМ следует проводить по трем основным направлениям:
У больных НПНКМ на ранних стадиях формирования основного сосудистого заболевания для компенсации состояния иногда бывает достаточно рационального трудоустройства, соблюдения режима труда, отдыха и питания, отказа от курения и злоупотребления алкоголем, использование средств, повышающих физиологические защитные силы организма. При выраженных формах заболевания необходима комплексная терапия с широким использованием медикаментозных средств.
Следует проводить терапию, направленную на ликвидацию очагов инфекции: одонтогенной; хронических тонзиллита, гайморита, пневмонии, холецистита и др. Больные сахарным диабетом должны получать адекватное противодиабетическое лечение.
Если лечение проводится нерегулярно, то риск развития острых нарушений мозгового кровообращения, а также дисциркуляторной энцефалопатии значительно увеличивается. Так, по нашим данным, основанным на семилетнем проспективном наблюдении 160 больных АГ с НПНКМ (мужчины 40-49 лет), преходящие нарушения мозгового кровообращения (ПНМК) развивались в 2,6, а мозговой инсульт — в 3,5 раза чаще у не лечившихся или лечившихся нерегулярно, чем у лечившихся регулярно и соблюдавших врачебные рекомендации.
Медикаментозные методы лечения и профилактики обострений основного сосудистого заболевания
Вегетососудистая дистония. Терапия проводится в соответствии с принципами деления вегетативных расстройств по симпатикотоническим и ваготоническим проявлениям.
При повышенном симпатическом тонусе рекомендуют диету с ограничением белков и жиров, теплые ванны, углекислые ванны. Применяют центральные и периферические адренолитики, ганглиоблокаторы. Назначают альфа-адреноблокаторы: пирроксан, редергин, дигидроэрготамин, и бета-адреноблокаторы: анаприлин, атенолол, тенормин, обладающие сосудорасширяющим и гипотензивным действием.
В случаях недостаточности симпатического тонуса показаны диета, богатая белками; солевые и радоновые ванны, прохладный душ. Эффективны препараты, стимулирующие центральную нервную систему: кофеин, фенамин, эфедрин и др. Улучшают симпатическую активность настойки лимонника по 25-30 капель в день, пантокрина — 30-40 капель, женьшеня — 25-30 капель, заманихи — 30-40 капель, препараты кальция (лактат или глюконат по 0,5 г три раза в день); аскорбиновая кислота — 0,5-1,0 г три раза; метионин — 0,25-0,5 г два-три раза в день.
При повышении парасимпатической активности рекомендуют малокалорийную, но богатую белками диету, хвойные ванны (36оС). Используют средства, повышающие тонус симпатической системы. Применяют препараты белладонны, антигистаминные, витамин В6.
При слабости парасимпатической системы положительный эффект оказывают: пища, богатая углеводами; кофе; крепкий чай; сульфидные ванны низкой температуры (35оС). Повышают парасимпатический тонус холиномиметические препараты, ингибиторы холинэстеразы: прозерин по 0,015 г внутрь и по 1 мл 0,05%-ного раствора в инъекциях, местинон по 0,06 г., препараты калия: хлорид калия, оротат калия, панангин. Иногда применяют малые дозы инсулина.
Разделение синдрома вегетососудистой дистонии по характеру проявлений (преобладание симпатической или парасимпатической активности) не всегда возможно. Поэтому в практике нашли широкое применение препараты, воздействующие на оба периферических отдела вегетативной нервной системы, обладающие как адрено-, так и холиномиметической активностью: беллоид, белласпон, препараты эрготамина.
Артериальная гипертония. Лечебно-профилактические мероприятия при АГ прежде всего должны быть направлены на устранение или коррекцию факторов риска, способствующих развитию заболевания, таких как психоэмоциональные перенапряжения, курение, злоупотребление алкоголем, избыточная масса тела, малоподвижный образ жизни, сахарный диабет.
Необходимо ограничить употребление поваренной соли до 4-6 г в сутки (1/2 чайной ложки), а при тяжелой АГ — даже до 3-4 г.
В настоящее время для медикаментозного лечения АГ наиболее эффективными считаются пять классов гипотензивных препаратов: бета-блокаторы, ингибиторы ангиотензин-превращающего фермента (АПФ), диуретики, антагонисты кальция и альфа-блокаторы. В докладе Комитета экспертов ВОЗ даны рекомендации по выбору первоначального препарата для лечения АГ, представленные в табл.
Эффективны комплексные гипотензивные средства: бринальдикс, адельфан-эзидрекс, трирезид К и др. Однако они обладают побочными негативными действиями своих ингредиентов: резерпина, тиазидовых диуретиков и гидралазинов. Эти средства можно применять в период обострения АГ, но в дальнейшем необходимо подобрать индивидуальную схему поддерживающего лечения. Терапию при злокачественной форме АГ нужно начинать в стационаре.
Не следует многократно повышать дозу первоначально действенного препарата, если он перестает надежно контролировать уровень АД. Если назначенное лекарство оказалось малоэффективным, его нужно заменить. Лучше добавить небольшие дозы другого гипотензивного средства, чем увеличивать дозу первого. Эффективность лечения повышается при использовании следующих комбинаций препаратов:
Если у больных с умеренной и тяжелой АГ АД не снижается в течение месяца комбинированного лечения двумя или тремя препаратами, ее принято считать резистентной. Причины резистентности весьма разнообразны: нерегулярный прием лекарств, назначение недостаточно высоких доз, неэффективная комбинация препаратов, прием прессорных средств, увеличение плазмы крови, наличие симптоматической гипертонии, избыточное потребление поваренной соли и алкоголя. Известен эффект «белого халата» (повышение АД у больного в присутствии врача или медицинской сестры), который может создать впечатление резистентности. Наиболее серьезными причинами резистентности к терапии являются увеличение плазмы крови в ответ на снижение АД, заболевания почек и побочные действия лекарств. У ряда больных резистентной гипертонией положительный эффект дают применение петлевых диуретиков, комбинации ингибиторов АПФ и антагонистов кальция.
Считается, что гипотензивный эффект достигнут при стойком снижении АД у больных мягкой АГ (140-179/90-104 мм рт. ст.) до нормального или пограничного уровня (ниже 160/95 мм рт. ст.), а при умеренной и выраженной АГ (180/105 мм рт. ст. и выше) — на 10-15% от исходных показателей. Резкое снижение АД при атеросклеротическом поражении магистральных сосудов головы, которое встречается у 1/3 больных АГ, может ухудшить кровоснабжение мозга.
После подбора терапии больного приглашают на осмотры до тех пор, пока не будет достигнуто адекватное снижение АД. Это позволяет убедиться, что АД удерживается на оптимальном уровне, а факторы риска находятся под контролем. Постепенное и осторожное снижение АД существенно уменьшает побочные явления и осложнения гипотензивной терапии.
При достижении стабильного снижения АД больного следует приглашать на повторные осмотры с интервалом 3-6 мес. Гипотензивная терапия, как правило, проводится неопределенно долго. Однако после длительного адекватного контроля уровня АД допускается осторожное снижение дозы или отмена одного из комбинируемых препаратов, особенно у лиц, строго придерживающихся рекомендаций по немедикаментозному лечению.
Атеросклероз. Для лечения больных атеросклерозом необходимо прежде всего выявить высокий уровень холестерина сыворотки крови (ХС) и провести мероприятия по его коррекции.
Основные препараты, используемые при лечении больных НПНКМ
Особая роль принадлежит средствам, обладающим сочетанным действием на кровоснабжение и метаболизм мозга, а также на центральную гемодинамику и реологические свойства крови. Применяют кавинтон (винпоцетин) по 0,005 г; циннаризин (стугерон) — 0,025 г; ксантинола никотинат (теоникол, компламин) — 0,15 г; пармидин (ангинин) — 0,25-0,5 г; сермион — 0,005-0,03 г; танакан — 0,04 г — три-четыре раза в день.
В случаях повышения тонуса мозговых сосудов при спастическом типе РЭГ рекомендуют спазмолитические и вазоактивные средства. Целесообразно назначение эуфиллина по 0,15 г три раза в день. В результате, как правило, улучшается общее состояние больных, уменьшаются или проходят головные боли, головокружение, отмечаются положительные изменения реографических и допплеросонографических показателей. Больным с неустойчивым тонусом сосудов назначают беллоид, белласпон, грандаксин. При гипотонии сосудов мозга и признаках венозной недостаточности рекомендуют стимулирующие препараты: элеутерококк, заманиху, корневище левзеи, пантокрин, дуплекс, женьшень, настойку китайского лимонника, алоэ — и венотонизирующие: троксевазин, эскузан, анавенол, венорутон.
В связи с тем что сосудистому заболеванию мозга нередко предшествуют или к нему присоединяются нарушения сердечной деятельности, больным по показаниям назначают средства, улучшающие коронарный кровоток, противоаритмические, сердечные гликозиды. При функциональных расстройствах сердечной деятельности у больных НПНКМ благоприятное действие оказывает боярышник в виде жидкого экстракта по 20-30 капель четыре раза в день.
В настоящее время из средств, положительно влияющих на реологические свойства свертывающей и противосвертывающей системы крови, лучше всего изучен и наиболее широко применяется аспирин. В качестве основного недостатка этого препарата отмечается раздражающее действие на желудочно-кишечный тракт. Поэтому его рекомендуют принимать однократно в суточном количестве не более 1 мг на 1 кг веса. С этой целью применяют также трентал по 0,1 г, дипиридамол — 0,25 г и метиндол — 0,025 г три раза в день. Кроме того, указанные средства предупреждают дестабилизацию клеточных мембран нейронов при ишемии мозга, подавляют отек и набухание эндотелия, увеличивают приток крови к мозгу, облегчают венозное кровообращение и оказывают спазмолитическое действие, что в результате определяет их эффективность для вторичной профилактики и лечения сосудистых заболеваний мозга. Антиагрегантным действием обладает и ряд других препаратов: папаверин, но-шпа, альфа- и бета-адренергические блокаторы и др.
При нарушениях памяти, внимания, для повышения психической и двигательной активности рекомендуется лечение ноотропилом (пирацетамом) по 0,4 г, энцефаболом (пиридитолом) по 0,1 г, аминалоном по 0,25-0,5 г два-четыре раза в день, инъекциями церебролизина по 5,0 мл внутривенно или внутримышечно и другими средствами подобного действия.
При наличии проявлений неврозоподобного синдрома назначают транквилизаторы: хлозепид (элениум, напотон) по 0,005-0,01 г три-четыре раза, сибазон (седуксен, реланиум) — 0,005 г один-два раза, феназепам — 0,00025-0,0005 г и мезапам (рудотель) — 0,005 г два-три раза в день; седативные средства: препараты валерианы, пустырника, настойку пиона и др.
Из методов физической терапии чаще всего используется электрофорез лекарственных средств по рефлекторно-сегментарному (воротниковому) трансорбитальному методу Бургиньона, а также по общей методике воздействия как обычным, так и биполярным способом. Отмечены благоприятные результаты при лечении электрофорезом 10%-ного раствора ацетилсалициловой кислоты и 7,5-10%-ного раствора оротата калия из среды 40-50%-ного универсального растворителя — димексида по методике общего воздействия: продольно на позвоночник с наложением электродов на воротниковую, межлопаточную и пояснично-крестцовую области — на курс 8-12 процедур.
Новым методом лечения является электрофоретическое введение стугерона в форме трансцеребрального рефлекторного йонофореза 0,5%-ного его раствора. У больных с цефалгиями перед этим целесообразно провести три-четыре процедуры эндоназального электрофореза 0,1%-ного раствора дигидроэрготамина.
Для больных с нарушениями венозного оттока предложен метод трансцеребрального электрофореза 5%-ного раствора троксевазина. Комбинированное применение электрофоретического и перорального введения стугерона и троксевазина позволяет воздействовать на все звенья сосудистой системы мозга: артериальный тонус, микроциркуляцию и венозный отток.
При головных болях, вегетативных нарушениях применяется электрофорез йода по методу воротникового воздействия, а при невротических состояниях и гипостении — электрофорез новокаина. Биполярный электрофорез йода и новокаина рекомендуют при неврастеническом синдроме, наклонности к головокружениям, болях в области сердца. При нарушениях сна, повышенной общей возбудимости используют электрофорез брома и йода, диазепама или магния по методике Вермеля, электросон. Положительное воздействие оказывает электрофорез далларгина на рефлексогенные зоны С-4 — T-2 и T-8 — L-2.
Следует подчеркнуть, что лекарственная терапия имеет ряд ограничений: побочные действия, аллергические реакции, привыкание к препаратам, снижение их эффективности при длительном применении. Кроме того, нужно учитывать возможность полной нечувствительности больных к тому или иному препарату. Поэтому большое значение имеет использование немедикаментозных методов лечения.
Немедикаментозные методы профилактики и лечения при НПНКМ
В комплекс лечения включают диетотерапию, активный двигательный режим, утреннюю гигиеническую гимнастику, лечебную физкультуру, плавание в бассейне, спортивные игры. При избыточной массе тела проводят подводный душ-массаж. При сопутствующем остеохондрозе шейного отдела позвоночника — массаж воротниковой зоны.
Успешно применяются воздействие переменным низкочастотным магнитным полем, синусоидальные модулированные токи на рефлексогенные зоны и мышечные группы шейной, воротниковой и поясной областей, верхних и нижних конечностей с учетом суточных биоритмов.
В практическое здравоохранение все шире внедряются методы рефлексотерапии: иглоукалывание, прижигание, электроакупунктура, воздействие лазерным излучением. У больных НПНКМ в результате лечения этими методами значительно улучшается общее состояние, уменьшаются или исчезают субъективные нарушения, отмечается положительная динамика показателей РЭГ и ЭЭГ, что объясняется нормализующим влиянием рефлексотерапии на обменные процессы, повышением физического и психического тонуса, устранением вегетососудистых нарушений. При повышенном тонусе церебральных вен рекомендуют курс СВЧ-облучения (8-12 сеансов) на рефлексогенные зоны и точки акупунктуры.
Как универсальный компонент патогенетической терапии при сосудистых заболеваниях нервной системы рассматривают гипербарическую оксигенацию, которая позволяет добиться стабилизации патологического процесса, сократить сроки лечения и улучшить прогноз. В процессе баротерапии улучшаются общее состояние больных, сон, память, уменьшаются явления астенизации, психоэмоциональные нарушения, головные боли, головокружения, вегетативные расстройства.
Стойкий клинический эффект и длительные ремиссии наблюдались у больных НПНКМ, получавших комплексное лечение с включением гипербарической оксигенации, иглорефлексотерапии и лечебной физкультуры.
Рекомендуют широкое использование бальнеотерапии.
Как в качестве самостоятельного метода, так и в комплексе с другими видами физиотерапии и лекарственными средствами применяется гидроаэроионотерапия. Целесообразно использовать оксигенотерапию в виде кислородных коктейлей, что оказывает общее стимулирующее действие и улучшает функциональное состояние нервной системы. Сочетание аэроионотерапии и оксигенотерапии дает больший клинический эффект: улучшаются самочувствие, память, исчезают головные боли, уменьшаются вестибулярные и эмоционально-волевые нарушения. Эти методы лечения можно использовать не только в стационаре, но и в поликлинике.
Предложен способ тренирующей терапии прерывистым гипоксическим воздействием: ингаляцией воздушно-азотной смеси, содержащей 10% кислорода.
При неврозоподобном синдроме, который выявляется у значительного числа больных НПНКМ, рекомендуется психотерапия. Ее важнейшими задачами являются выработка у больных правильного отношения к заболеванию, адекватной психологической адаптации к окружающей среде, повышение эффективности медицинской и социальной реабилитации. Психотерапия предполагает активное участие больного во всех ее этапах и должна начинаться уже с первого приема. В случаях выраженного проявления церебрастении успешно применяется гипнотерапия. Эффективно использование аутогенной тренировки. Наилучшие результаты достигаются при сочетанном лечении транквилизаторами и антидепрессантами с психотерапией и аутогенной тренировкой.
Большое значение имеет комплексная поэтапная терапия больных НПНКМ, которая включает лечение в стационаре, санаторно-курортное лечение и амбулаторно-поликлиническое наблюдение. Санаторно-курортное лечение наиболее целесообразно проводить в санаториях сердечно-сосудистого или общего типа, не меняя климатического пояса, поскольку из-за снижения адаптационных возможностей больные НПНКМ значительное время тратят на акклиматизацию, что укорачивает период активного лечения, снижает стойкость его эффекта, а в некоторых случаях даже ухудшает состояние.
Основным лечащим и диспансерным врачом у больных НПНКМ должен быть участковый (цеховый) врач-терапевт. На невропатолога возлагаются обязанности консультанта этих пациентов. Диспансерное наблюдение и курсовое лечение, продолжительность которого составляет 1-2 месяца, должны осуществляться не реже двух раз в год (обычно весной и осенью).
Трудоспособность
Больные НПНКМ, как правило, трудоспособны. Однако иногда они нуждаются в облегченных условиях труда, которые рекомендует ВКК: освобождение от ночных смен, дополнительных нагрузок, коррекция режима труда. Больные направляются на ВТЭК в случаях, когда условия работы противопоказаны им по состоянию здоровья. Они не могут трудиться в кессоне, при измененном атмосферном давлении, в горячих цехах (сталевар, кузнец, термист, повар), при постоянном значительном психоэмоциональном или физическом перенапряжении. Если перевод на другую работу связан со снижением квалификации, то устанавливается III группа инвалидности.