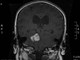
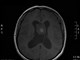
Признаки латеральной дислокации что это
Хирургическое лечение невралгии тройничного нерва
Полиэтиологичный генез болевого синдрома, затрудняющий курацию пациентки.
Пациентка Ш., 63 года, поступила в 1 неврологическое отделение 07.06.2015.
Жалобы при поступлении на приступообразные жгучие, высокой интенсивности боли в области правой щеки, подбородка, уха справа, в области верхних и нижних зубов, боли в височно-нижнечелюстном суставе справа, с усилением во время разговора, приема пищи (пережевывания), умывания, с периодическими нарастаниями болевого синдрома в форме «прострелов», гиперсаливацию (больше по ночам), ухудшение ночного сна из-за болей.
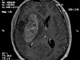
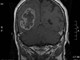
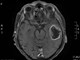
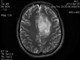
Анамнез: В 2011 г. весной впервые появились нейропатические боли в зонах иинервации II и III ветви правого тройничного нерва. Проводилось лечение, включавшее курс финлепсина и лирики, а также были начаты процедуры ИРТ и магнитотерапия, которые отменены после выявления на МРТ фалькс-менингеомы в лобной области. Болевой синдром регрессировал в течение 3-х месяцев.
Длительное время в 2014 г. занималась протезированием зубов.
Эта статья.
. про отделения
Читайте также
Ограничения в связи с профилактикой распространения коронавирусной инфекции COVID-19
Госпитализация (круглосуточно)
8 (499) 394-67-57
Скорая помощь (круглосуточно)
8 (495) 620-84-04
8 (499) 390-80-84
Смещение суставного диска
Боль и дисфункция височно-нижнечелюстного сустава, как правило, связаны со смещением суставного диска (что называется вывихом диска). В здоровом височно-нижнечелюстном суставе при закрытом рте диск расположен на мыщелковом отростке нижней челюсти.
Нормальное положение диска
Акриловые модели здорового ВНЧС. Если рот закрыт, суставной диск находится в своем нормальном положении; если рот открыт, диск следует за движением суставной головки на мыщелковом отростке
Вправляемое смещение суставного диска
Состояние, когда диск соскальзывает вперед из своего нормального положения, называется смещением диска. Сначала суставной диск находится впереди мыщелкового отростка нижней челюсти, только когда рот закрыт, а по мере открывания рта он скользит назад на мыщелковый отросток. Этот процесс сопровождается ясно слышимым щелчком в височно-нижнечелюстном суставе.
Вправляемое смещение суставного диска. Диск вывихивается вперед, если рот закрыт, и скользит назад на мыщелковый отросток, если рот открывается
Невправляемое смещение суставного диска
Невправляемое смещение суставного диска. Диск полностью вывихивается вперед при закрытом положении рта и не скользит назад на мыщелковый отросток при открывании рта
Образование спаек
Если такое состояние длится долго, важно немедленно обратиться к специалисту по патологии височно-нижнечелюстного сустава. Если такое блокирование сохранится на протяжении нескольких дней, то даже специалисту будет очень сложно снова поставить диск на место. Чем дольше не проводится лечение невправляемого смещения диска, тем выше риск образования спаек в суставе, что приведет к постоянному ограничению открывания рта.
Обширная спайка в верхнем этаже сустава с признаками сильного воспаления. Спайка пересекается микроножницами под визуальным контролем в ходе артроскопии
Авторское право © Univ.-Prof. Dr. Dr. Gerhard Undt 2009 – 2021
Обзор онкологических заболеваний менингиомы
Вам поставили диагноз: менингиома?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Предлагаем Вашему вниманию краткий, но подробный обзор одной из разновидности опухолей головного мозга.
Ежегодно в России выявляют более 8 тысяч новых заболеваний опухолей мозговой оболочки, головного и спинного мозга и других частей центральной нервной системы. Почти такое же количество граждан умирает от данных локализаций.
Филиалы и отделения, где лечат менингиомы
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение нейроонкологии
Заведующий – к.м.н. ЗАЙЦЕВ Антон Михайлович
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение протонной и фотонной терапии
Заведующий – д.м.н. ГУЛИДОВ Игорь Александрович
Тел: 8 (484) 399 31 30
Менингиомы
Симптомы менингиомы
Симптомы заболевания во многом зависят от места локализации опухоли и могут проявляться в виде:
головных болей; нарушения координации движений; глазодвигательных нарушений (косоглазие, двоение, опущение верхнего века); нарушений зрения – снижения остроты или ограничения периферического зрения чувствительных или двигательных нарушений в конечностях противоположной стороны тела, эпилептических приступов различной структуры, психо-эмоциональных нарушений.
Менингиомы больших размеров могут сопровождаться симптомами повышения внутричерепного давления (головная боль с тошнотой и рвотой), могут вызывать клинические симптомы сдавления мозга и ликворопроводящих путей и угрожать жизни пациента.
Диагностика менингиомы
Лечение менингиомы
В настоящее время выделяют несколько основных методов лечения менингиом.
Хирургическое удаление. Успешность хирургического вмешательства зависит от нескольких факторов – от расположения опухоли по отношению к функционально важным отделам мозга, от близости сосудов и черепно-мозговых нервов, а также от размера менингиомы. Оперативное удаление менингиомы в большинстве случаев заканчивается благополучно. Пациенты относительно быстро могут вернуться к нормальному образу жизни. Однако, вероятность рецидива (повторного образования опухоли) может достигать 20% и более в сроки свыше 10 лет наблюдения и зависит в первую очередь от гистологического подтипа опухоли и радикальности ее удаления.
Альтернативой хирургическому вмешательству при лечении менингиом является лучевая терапия. Этот современный метод облучения отлично себя зарекомендовал при лечении опухолей с локализацией в труднодоступных местах, когда удаление сопряжено с высоким риском функциональных нарушений и хирургических осложнений. Лучевой терапии поддаются опухоли различной величины с максимальной точностью, за один раз или несколькими сеансами лечения, необходимых для получения желаемого результата.
Данные литературы свидетельствуют, что контроль роста доброкачественных менингиом составляет 92-95% (т.е. всего 5-8% рецидивов) при наблюдении свыше 10 лет после лучевой терапии с сохранением высокого уровня качества жизни. Менингиомы 2-й и 3-й степени злокачественности рецидивируют чаще, однако важным преимуществом применения лучевой терапии перед другими методами лечения является возможность неоднократного использования и низкий (в сравнении с другими методами) уровень осложнений.
Таким образом, при менингиомах внутричерепной локализации применение лучевой терапии является оптимальным методом лечения, потому что:
ведет к продолжительному контролю опухолевого роста, который проявляется стабилизацией размеров или уменьшением опухоли;
имеет минимальный риск появления новой или усугубления имеющейся неврологической симптоматики;
позволяет быстро вернуться к повседневной жизненной активности.
Лучевая терапия противопоказана при: больших опухолях (должно быть проведено удаление); наличии выраженной неврологической симптоматики связанной или нет с наличием масс-эффекта; опухолях зрительного нерва с сохранным зрением (проводится фракционированное облучение).
Филиалы и отделения, в которых лечат опухоли головного и спинного мозга, а также отделы центральной нервной системы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Внутримозговые опухоли (разновидность опухолей головного мозга)
Внутримозговые опухоли – обширная группа первичных новообразований головного мозга. Как следует из названия, для этих опухолей характерен рост непосредственно в ткани головного мозга. В подавляющем большинстве внутримозговые опухоли развиваются из клеток глии и именно поэтому называются глиальными. С учетом характера роста первичных внутримозговых опухолей, хирургическое удаление сопряжено с рядом сложностей. Эти опухоли НЕ имеют четких визуальных границ с веществом головного мозга и радикальное удаление опухолей зачастую не представляется возможным. Прогноз при опухолях глиального ряда, в первую очередь, зависит от гистологического варианта. В современной классификации ВОЗ (WHO) выделяют четыре степени (grade), в зависимости от степени злокачественности.
Плеоморфная ксантоастроцитома (WHO Grade II) – редкая форма доброкачественных глиом. Чаще всего локализуется максимально близко к поверхности больших полушарий головного мозга. При радикальном удалении, прогноз благоприятный. Однако, при наличии признаков злокачественности по результатам иммуногистохимического исследования, целесообразно проведение лучевой терапии с последующим динамическим наблюдением.
Субэпендимарная гигантоклеточная астроцитома (WHO Grade I) – редкая доброкачественная опухоль, которая чаще всего является одним из проявлений болезни Бурневилля. Излюбленным местом расположения этой опухоли, является желудочковая система. Именно поэтому одним из частых проявлений заболевания являются симптомы гидроцефалии, вследствие нарушения нормальной ликвороциркуляции. При возможности радикального удаления опухоли, какое-либо дополнительное лечение не требуется.
Диффузная астроцитома – (WHO Grade II). Для этих астроцитом характерен инфильтративный рост, то есть отсутствие границ между опухолью и здоровым мозгом. Тем не менее, хирург всегда должен стремиться к удалению максимально возможного объема опухолевой ткани. Чаще всего эти опухоли встречаются у пациентов молодого возраста и расположены в больших полушариях головного мозга. Несмотря на свою условно доброкачественную природу, эти опухоли на протяжении времени могут малигнизироваться, то есть озлокачествляться.
Олигодендроглиома (WHO Grade II) является диффузной первичной опухолью головного мозга. Излюбленной локализацией являются лобные доли. Наиболее частым, первым симптомом заболевания, являются судорожные приступы. После хирургического вмешательства в обязательном порядке требуется назначение химиотерапевтического лечения.
Анапластическая астроцитома (WHO Grade III), несмотря на схожее название с другими формами астроцитом, является более злокачественной опухолью и, соответственно, с менее благоприятным прогнозом для пациента. В послеоперационном периоде необходимо проведение лучевой и химиотерапии.
Анапластическая олигодендроглиома (WHO Grade III),по своей природе является злокачественной опухолью. В послеоперационном периоде необходимо проведение лучевой и последующей химиотерапии.
Глиобластома (WHO Grade III) является наиболее злокачественной и, к сожалению, часто встречающейся первичной опухолью головного мозга. Несмотря на максимально возможное удаление объема опухоли (в случае, когда это возможно!), проведение лучевой и химиотерапии, безрецидивный период у пациентов с глиобластомой очень непродолжительный.
Нейроцитома – редкий вид доброкачественной нейрональной опухоли, встречающийся только в пределах желудочковой системы – чаще в боковых желудочках. В связи с особенностью локализации и характерного медленного роста, опухоли могут дорастать до внушительных размеров и не вызывать каких-либо жалоб. За счет того, что опухоли практически всегда блокируют нормальный ликвороток в желудочковой системе, наиболее частыми проявлениями заболевания являются симптомы гидроцефалии. В случае радикального удаления опухоли, прогноз благоприятный. Рецидивирование возможно в случае наличия остаточной опухоли. В этом случае возможно назначение лучевой терапии.
Глиома хиазмы — опухолевое образование, берущее свое начало из глиальных клеток, расположенных в области зрительного перекреста. Глиома хиазмы проявляется снижением остроты зрения, сужением или выпадением части полей зрения, симптомами гидроцефалии и нейроэндокринными нарушениями. Комплекс диагностических обследований при глиоме хиазмы включает визиометрию, офтальмоскопию, периметрию, исследование зрительных ВП, МРТ и КТ головного мозга, стереотаксическую биопсию. Лечится глиома хиазмы в зависимости от ее характеристик, локализации и возраста больного. Это может быть хирургическое вмешательство (удаление или частичная резекция глиомы, восстановление ликвороциркуляции), химио- или радиотерапия.
Глиома ствола мозга – это опухолевое образование, которое отличается инфильтративным ростом, то есть способностью клеток новообразования врастать в окружающие здоровые ткани и замещать их. Из-за этого врачам довольно сложно установить границу между патологическими и здоровыми клетками мозга и, соответственно, полностью удалить опухоль. Строительным материалом для глиомы являются глиальные клетки, чья функция состоит в защите и поддержке нейронов. Опухоли отличаются степенью злокачественности, способностью к инвазии, по гистологическим признакам. Новообразования, которые поражают глиальные клетки, встречаются у людей различных возрастных категорий, но чаще всего глиомы обнаруживают у детей. Пик заболеваемости приходится на возраст 2-8 лет.
Симптомы, которые проявляются вначале заболевания, схожи с симптомами, возникающими при неврологических расстройствах, поэтому зачастую на начальном этапе проводится неправильное лечение. К тому же, на ранней стадии признаки опухоли обычно проявляются невыраженно и развиваются медленными темпами.
Следующие симптомы должны насторожить пациента, так как могут свидетельствовать о ранней стадии глиомы ствола мозга:
По мере роста глиомы (2 степень), у пациента могут появиться изменения в поведении:
При отсутствии лечения, симптоматика обостряется и к клиническим особенностям заболевания присоединяются следующие признаки:
Иногда тревожные признаки наоборот возникают резко, это является неблагоприятным признаком, т.к. свидетельствует о стремительном росте глиомы и ее высокой степени злокачественности.
Глиома ствола мозга 3, 4 стадии представляет серьезную опасность для человеческой жизни. Клетки опухоли быстро растут и репродуцируются, к первичным симптомам добавляются более выраженные. У взрослых и детей клиническая картина может немного отличаться.
У взрослых к первичным признакам добавляются:
У детей может появиться:
Если заболевание протекает длительное время, то у ребенка может появиться тремор рук.
Наиболее информативным способом диагностики глиомы ствола мозга является МРТ. Этот метод позволяет выявить патологические образования даже самых небольших размеров. МРТ обеспечивает визуализацию мозга с различных углов. Четкое трехмерное изображение позволяет максимально точно определить расположение и размер опухоли.
Полностью удалить глиому можно только при первой стадии злокачественности. Глиома более тяжелой степени развития инфильтрирует в окружающие ткани, поэтому отсечь новообразование от здоровых клеток довольно трудно.
Для лечения глиомы ствола мозга на сегодняшний день применяются следующие методики:
Обычно из-за сложности участка, на котором располагается новообразование, оперативное вмешательство может оказаться невозможным, поэтому хирургическое удаление применяется крайне редко. Хирургия глиом крайне опасна для жизни и здоровья пациента, поэтому проводится специалистами высокой квалификации в лучших клиниках.
Ствол мозга – это тонкий участок и он контролирует различные жизненно важные функции организма, поэтому зачастую основным методом лечения является лучевая терапия. Рентгеновское излучение воздействует на опухоль с разных позиций, что позволяет минимизировать влияние на здоровые клетки. Такой метод значительно замедляет рост опухоли, а также помогает уменьшить симптомы заболевания.
Этот метод губительно действует на клетки с быстрым ростом и усиленным метаболизмом.
Используется для уменьшения болезненных симптомов.
Комплексный подход является более эффективным в лечении заболевания, но для маленьких пациентов врачи стараются не применять совокупные методы, так как велика вероятность появления серьезных побочных эффектов (отставание в развитии и росте). Назначая схему лечения, врач должен обсудить с родителями все нюансы, возможные риски и выбирать терапию, учитывая особенности здоровья пациента.
Разновидности опухолей головного мозга
Современный подход к диагностике и лечению острой и хронической латеральной нестабильности надколенника в молодом возрасте
Изучены результаты лечения острой и хронической латеральной нестабильности надколенника в молодом возрасте. Проведены 52 операции (по различным методикам) у пациентов с хроническим вывихом надколенника и в сочетании с синдромом латеральной гиперпрессии. Средний возраст оперированных пациентов составил 15,1 года. Применение современных малоинвазивных методик позволило достичь лучших результатов при меньшем сроке госпитализации пациентов.
Modern approach to diagnosis and treatment of acute and chronic lateral instability of the patella at a young age
Надколенник — самая крупная сесамовидная кость, имеет форму треугольника, с вершиной, направленной дистально. По данным Grelsamer et al., основанным на исследовании 564 больных, длина надколенника колеблется от 47 до 58 мм, а ширина — от 51 до 57 мм [1, 2]. Суставная поверхность надколенника имеет 7 фасеток, а продольный бугорок делит ее на две неравные части (меньшую медиальную и большую латеральную), каждую состоящую из 3 фасеток, седьмая — срединная — узкая продольная фасетка на медиальной стороне кости. Степень контакта каждой из фасеток зависит от угла сгибания в суставе [1, 3].
При разогнутом суставе с бедром контактируют только две нижние фасетки, проксимальные фасетки плотно прижимаются к мыщелкам бедра только при полном сгибании, причем, основная нагрузка падает на внутреннюю фасетку из-за большего размера внутреннего мыщелка. В норме в артикуляции не участвует почти 25% длины надколенника [3, 4].
Важнейшее значение для стабильности надколенника имеют поддерживающие связки и его сухожильное растяжение. Наружные и внутренние retinaculum cостоят из продольных волокон апоневроза наружной и внутренней широких мышц, вместе с широкой фасцией и двумя пателло-тибиальными связками они вплетаются в надколенник, препятствуя боковым смещениям [1, 3]. Внутренняя широкая мышца более тонкая и слабая. Она не поддерживается таким мощным образованием как илио-тибиальный тракт, который прикрепляется снаружи к бугорку Gerdy. Во многом эти анатомические особенности объясняют преобладание наружных вывихов надколенника, хотя основной причиной привычного вывиха считается дисплазия наружного мыщелка бедра и вальгусная деформация сустава.
Theut и Fulkerson показали, что косая порция внутренней головки vastus medialis obliquus в состоянии противодействовать 60% сил, смещающих надколенник кнаружи. Еще 22% защиты обеспечивают медиальный retinaculum и медиальная мениско-пателлярная связка. Таким образом, функция vastus medialis obliquus больше заключается в ограничении латерального смещения надколенника, чем в разгибании голени [1, 4].
Вывих надколенника встречается сравнительно редко (0,4-0,7% всех вывихов). Отличительной чертой этой травмы является склонность к частым рецидивам в последующем. В случае развития привычного вывиха у детей, как правило, с возрастом формируется деформация коленного сустава в виде вальгусного отклонения голени и прогрессирующее нарушение функции конечности. В большинстве случаев возникает латеральный вывих надколенника, реже — медиальный. Очень редко встречается вывих надколенника, называемый торсионным, при котором надколенник поворачивается вокруг своей оси [1, 3, 6]. При латеральном вывихе надколенника происходит разрыв медиальной поддерживающей связки надколенника, повреждения суставного хряща преимущественно медиальной суставной фасетки надколенника, а также травма суставной поверхности латерального мыщелка бедренной кости (в том числе и с образованием свободных остеохондральных или хондральных фрагментов) (Рис. 1) [10]. При медиальном вывихе надколенника повреждение капсулы и связок может иметь место, как на противоположной, так и на одноименной вывиху стороне [4,5,6,10].
Рисунок 1. Повреждение медиального разгибательного аппарата при латеральном вывихе надколенника

Клиническая картина. Характерной особенностью травматических вывихов и подвывихов надколенника является острая боль, неустойчивость, нарушение функции. При этом нестойкая дислокация надколенника в большинстве случаев самостоятельно или при оказании медицинской помощи пострадавшему устраняется. В связи с этим, преобладающее число детей доставляется в лечебное учреждение уже без вывиха, с проявлением следовой реакции в виде припухлости и сглаживания контуров коленного сустава, выраженной болезненностью при пальпации, явлений гемартроза и ограничения активных и пассивных движений.
При латеральной дислокации надколенника определяется уплощение передней поверхности и увеличение поперечных размеров коленного сустава. На фоне имеющейся сглаженности контуров и явлений гемартроза по передненаружной или латеральной поверхности суставного конца бедра удается прощупать надколенник. Голень чаще слегка согнута и отведена по отношению к бедру. Кверху и книзу от надколенника можно пропальпировать уплотненные тяжи — связки надколенника и сухожилия прямой мышцы бедра. Активные движения в коленном суставе при этом невозможны, а пассивные резко ограничены и болезненны. При вертикальных вывихах в связи с поворотом надколенника вокруг своей продольной оси кнаружи или вовнутрь латеральный или медиальный его края отчетливо контурируются под кожей и легко определяются как при внешнем осмотре, так и во время пальпации. По этой причине заметно увеличиваются переднезадние размеры коленного сустава. При пальпации отчетливо выявляются уплотненные тяжи, идущие кверху и книзу от выступающего края повернутого надколенника, острые боли и невозможность малейших движений в суставе. При несвежих вывихах острые явления постепенно стихают, типичные признаки сглаживаются и все отчетливее выявляются характерные изменения коленного сустава диспластического происхождения [6, 7, 8].
Лечение вывиха надколенника. Острые латеральные вывихи надколенника в большинстве случаев лечатся консервативным методом. Для вправления вывиха необходимо обеспечить адекватное обезболивание и расслабления мышц. Нижнюю конечность сгибают в тазобедренном суставе под прямым углом, а в коленном — разгибают. Пальпаторно смещают надколенник до момента вправления. После вправления вывиха необходимо выполнение рентгенографии сустава для оценки положения и выявления в нем рентгенконтрастных костно-хрящевых тел, иногда образующихся при вывихе. Конечность иммобилизуют гипсовой повязкой от верхней трети бедра до лодыжек на 4-5 недель (желательно с медиализацией надколенника). Полная нагрузка возможна не ранее чем через 1 месяц [9, 10, 11, 13].
На сегодняшний момент разработано большое количество методов хирургического лечения латеральной нестабильности надколенника. Среди открытых методик, которых, по данным Marion and Barcat уже в 1950 году насчитывалось около 100, наиболее распространены модификации операций по Roux (перемещение tuberositas tibiae кнутри), по Krogius (вскрытие фиброзной капсулы сустава, фиксация надколенника полоской капсулы), по Фридланду (мобилизация прямой мышцы бедра вместе со связкой надколенника, их перемещение в медиальном направлении с фиксацией к сухожилиям портняжной, большой приводящей и медиальной широкой мышц бедра и ушиванием суставной капсулы с медиальной стороны в продольную складку) [9, 12, 13]. Однако при использовании этих методик необходимы широкий разрез кожи, длительная послеоперационная иммобилизация конечности, длительная реабилитация. Возможны такие осложнения, как вторичный остеоартрит, ретропателлярный артроз с развитием медиальной гиперпрессии, усталостные переломы tibia в результате внедрения трансплантата, невриты, бурситы, инфекции, хондромаляции и др.
В 1972 году Chen и Ramanathan предложили следующую методику: после проведения предварительной артроскопии через имеющиеся артроскопические доступы (нижне- и, при необходимости, верхнелатеральный) проводят релиз (т.е. рассечение) латеральной порции разгибательного аппарата изнутри коленного сустава (с использованием электрокоагуляционного ножа или ножа Smillie). Данная методика характеризуется значительной эффективностью и безопасностью: частота осложнений — менее 10 % [N.C. Small, 1989]. По данным Small, общий уровень осложнений в серии наблюдений, состоящей из 446 манипуляций из множества хирургических центров, был 7,2%, причем наиболее частым осложнением был гемартроз, а наибольший риск осложнений наблюдался при использовании ножниц для рассечения тканей во время артроскопии и оставлении дренажа на срок более 24 часов, что нивелируется при использовании электрокоагулятора [9, 13, 14].
В 1995 году Henry and Pflum дополнили названную методику артроскопическим наложением швов на медиальный удерживатель с использованием специального инструмента и созданием, таким образом, его складки (рифинг) [9, 12, 13, 15].
Часто применяется комбинация артроскопического релиза и открытого рифинга — т.н. семиартроскопическая операция. На сегодняшний день, учитывая высокую диагностическую значимость артроскопии, даже в случае, если запланировано открытое вмешательство, предварительно проводится артроскопическая оценка хрящевых поверхностей для решения вопроса о наличии артроза и определения тактики дальнейшего лечения [9, 10, 12].
Материал и методы. С 1984 года на базе детского травматолого-ортопедического отделения 6-я ГКБ г. Минска было проведено 52 операции 50 пациентам с хроническим вывихом надколенника и в сочетании с синдромом латеральной гиперпрессии, из них 31 (59,6%) — артроскопические. Средний возраст оперированных пациентов был 15,1 года. Средний срок пребывания пациентов в стационаре по поводу традиционных вмешательств — 22,4 суток, по поводу вмешательств с использованием артроскопического доступа — 8 суток.
Двум (3,8%) пациенткам с хронической нестабильностью надколенника артроскопический релиз был по оригинальной методике дополнен транспозицией-тонизацией мышечно-сухожильной части vastus medialis на передне-нижнюю поверхность надколенника с пластикой-дубликатурой передне-медиального участка капсулы сустава с медиализацией и выведением надколенника в проксимальном направлении. В 1 (1,9%) случае была произведена малоинвазивная полуартроскопическая (включающая миниартротомию) рефиксация остеохондрального фрагмента наружного мыщелка бедра. В 15 (28,8%) случаях выполнялось артроскопическое удаление свободных хондральных и остеохондральных фрагментов и латеральный релиз.
Прооперированы также 7 пациентов в остром периоде после вывиха надколенника, все вмешательства проводились артроскопически. Средний возраст пациентов — 13,2 года. Пациенты поступали в приемное отделение, где проводилось вправление рентгенологически подтвержденного вывиха надколенника. При дальнейшем обследовании (компьютерная томография, электромиография, магнитно-резонансная томография) выявлялись признаки дисплазии коленного сустава, а также наличие в суставе свободных хондральных или остеохондральных фрагментов. В 6 (85,7%) случаях выполнялся латеральный релиз и удаление свободных фрагментов, в 1 (14,3%) случае латеральный релиз не выполнялся в связи с выраженным посттравматическим синовитом.
При клиническом исследовании пациентов с вывихами надколенника с целью клинической дифференциальной диагностики нами в основном используется симптом «вилки», который является характерным для повреждений медиального разгибательного аппарата. Симптом определяется разведенными 2-м и 3-м пальцами кисти, каждый из которых располагается по краям надколенника на несколько сантиметров выше верхнего полюса, затем движением кисти происходит смещение пальцев дистально по направлению к нижнему полюсу вдоль краев надколенника (рис. 2). Симптом считается положительным при выявлении точки болезненности в области медиального разгибательного аппарата (рис. 3).
Рисунок 2. Методика определения симптома «вилки»


Рисунок 4. Артроскопически контролируемый латеральный релиз

Рисунок 5. Выполненный латеральный релиз — иссечение считается завершенным, когда показывается подкожная клетчатка

Результаты. Отдаленные результаты лечения хронической нестабильности надколенника (от 1 мес. до 20 лет) удалось проследить у 38 пациентов (11 — открытая методика и 27 — артроскопическая). Оценка проводилась с использованием шкалы Crosby and Insall. Результаты открытых операций: 3 (27,2%) — отлично, 4 (36,4%) — хорошо, 4 (36,4%) — удовлетворительно, с использованием артроскопической методики: 23 (85,2%)— отлично, 4 (14,8%) — хорошо. Результаты артроскопического лечения острых вывихов надколенника в 6 (85,7%) случаях оказались отличными, в 1 (15,3%) — хорошими.
Обсуждение. Можно отметить следующие преимущества артроскопических операций: малая инвазивность, высокая эффективность, относительно короткие сроки послеоперационной иммобилизации, реабилитации, пребывания пациента в стационаре, малый риск развития осложнений (в результате операций, проведенных на базе 6-я городская клиническая больница г. Минска, а также, по данным Chen, 1984, и Dandy, 1989, — осложнений не было) [9, 12, 13, 14,16].
Выводы. Проведение латерального релиза с использованием артроскопического доступа как эффективный метод хирургического лечения молодых пациентов с хронической нестабильностью надколенника рекомендуется к более широкому внедрению в работу детских травматолого-ортопедических клиник, поскольку благодаря неоспоримым преимуществам данной методики (эффективность, малотравматичность, щадящее отношение к структурам сустава, низкая вероятность развития осложнений, возможность ранней активизации пациента и непродолжительный срок пребывания его в стационаре), широкое ее внедрение в клиническую практику позволяет улучшить результаты лечения пациентов с хронической нестабильностью надколенника, снизить частоту развития послеоперационных осложнений и вторичных заболеваний сустава.
М.А. Герасименко
Минский городской клинический Центр травматологии и ортопедии
6-я городская клиническая больница, г. Минск
Герасименко Михаил Александрович — кандидат медицинских наук, доцент, заместитель главного врача по травматолого-ортопедической помощи 6-й городской клинической больницы
1. Roberts J.M. Fractures and dislocations of the knee. Fractures in children. Philadelphia: J.B. Lippincott, 1984.
2. Студеников М.Я., Яковлева А.А. Детская артрология / под ред. — Л.: Медицина, 1981. — С. 124-195.
3. Eileгt R.E. Arthroscopy in children. In: McGinty JB, ed. Орerative Arthroscopy. New York: Raven Press. 1991.
4. Angel K.R., Hall D.J. The role of arthroscopy in children and adolescents. Arthroscopy 1989; 5: 192-196.
5. Крестьяшин В.М. Повреждения и заболевания коленного сустава у детей (клиника, диагностика, лечение). — Диссертация доктора медицинских наук. — Москва, 1999.
6. Герасименко М.А., Белецкий А.В., Скакун П.Г., Жук Е.В. Диагностика и сравнительная характеристика внутрисуставных повреждений хряща коленного сустава в различных возрастных группах. — Военная медицина. — 2007. — № 3. — С. 32-35.
7. Меркулов В.Н., Самбатов Б.Г. Особенности внутрисуставных мягкотканных повреждений коленного сустава у детей и подростков. — Детская хирургия. — 2009. — № 2. — C. 4-7.
8. Chen S.C., Ramanathan E.B.S. The treatment of patellar instability by lateral release. J Bone Joint Surg 1984; 66-B: 344-348.
9. Герасименко М.А., Белецкий А.В. Артроскопия в диагностике и лечении повреждений коленного сустава у детей и подростков. — Медицинский журнал. — № 1. — Минск. — 2007. — С. 100-101.
10. Синельников Р.Д., Синельников Я.Р. Атлас анатомии человека: Учеб. пособие. — 2-е изд., стереотипное. — В 4 томах. — Т. 1. — М.: Медицина, 1996. — 344 с.
11. Хемпфлинг Х. Артроскопия: диагностика и терапия. Ed. Karl Storz, 1990.
12. Шойлев Д. Спортивная травматология. София. — Медицина и физкультура, 1986. — 249 с.
13. Герасименко М.А., Белецкий А.В. Диагностика и лечение повреждений и ортопедических заболеваний коленного сустава, монография. Минск: Технология, 2010. — С. 167.
14. Эйсмонт О.Л. Артроскопическая диагностика и лечение травматических повреждений хряща коленного сустава (клинико-экспериментальное исследование): автореф. дис. … д-ра мед, наук: 14.00.22. — Минск, 2005.
15. Aglietti P., Insall J.N., Cerulli G. Patellar pain and incongruence I: measurements of incongruence. Clin Orthop 1983; 176: 217-224.
16. Dandy D.J., Griffiths D. Lateral release for recurrent dislocation of the patella. J Bone Joint Surg [Br] l989; 71-B: 121-125.
17. Farr J. Distal realignment for recurrent patellar instability. Operative Tech Sports Med. 2001; 9 (3): 176-82.