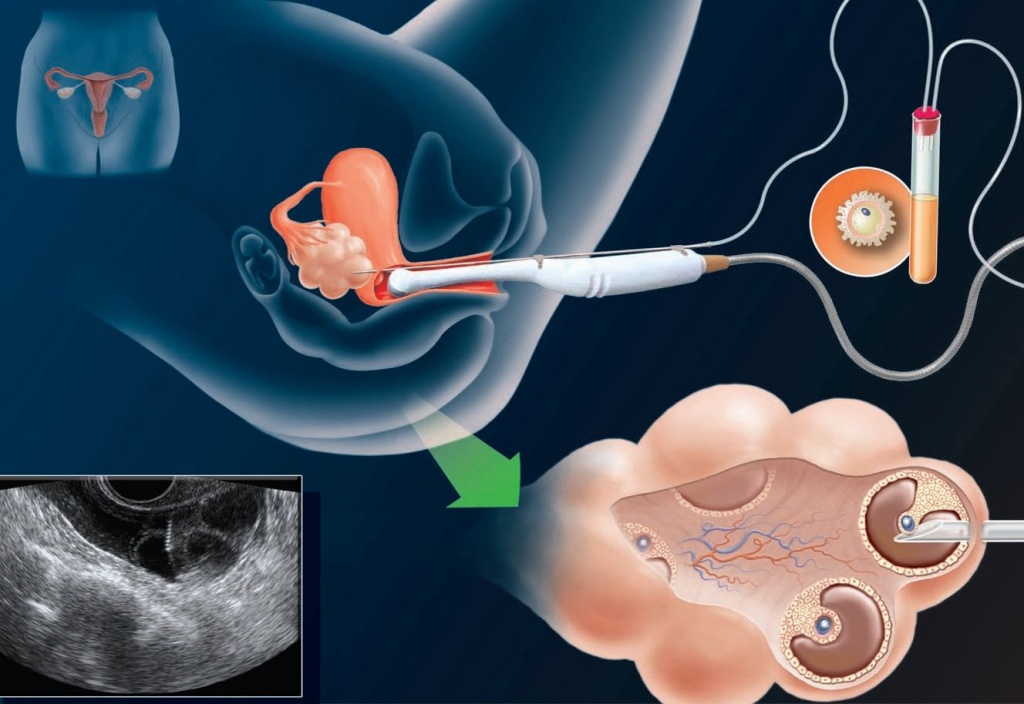
приметы перед пункцией фолликулов чтобы получился
Рекомендации перед пункцией фолликулов
Пункция фолликулов – важнейший этап протокола ЭКО. Обычно под протоколом ЭКО понимают совокупность всех этапов получения эмбрионов вне тела матери.
Начальный этап протокола – выявление показаний к ЭКО и обследование. Пациенты (и муж, и жена) – обязаны сдать анализы и посетить специалистов (получить от них разрешение на проведение ЭКО). Обследование проводят согласно Приказа 107Н. Стандартный список можно посмотреть у нас на сайте. Помимо стандартных анализов, могут понадобиться иные, которые понадобятся специалистам узкого профиля, чтоб дать заключение; полный список становится ясным в процессе обследования. За обследованием следит репродуктолог, направляя пациентов к нужным специалистам.
После завершения обследования определяют время начала лечения; в зависимости от клинической ситуации может быть назначен либо короткий, либо длинный протокол стимуляции. Длинный протокол отличается тем, что перед стимуляцией проводится подготовка организма беременной к стимуляции; короткий протокол начинают без предварительной подготовки. И в том, и в другом случае стимуляция. начинается с первых дней цикла (обычно со 2го – 3го дня менструации). Длится она 10-12 дней (редко короче или длиннее) и завершается пункцией фолликулов.
Итак, какая же подготовка проводится перед пункцией фолликулов?
Несмотря на кратковременность самой процедуры, она требует тщательного соблюдения некоторых правил.
Как проходит процедура пункции фолликулов при ЭКО?
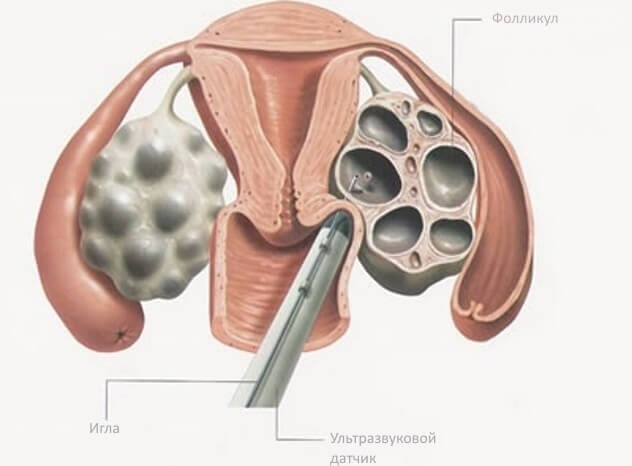
День и время пункции репродуктолог определяет при назначении триггера. Время начала манипуляции выбирается с точностью до минуты и опоздание с началом процедуры нежелательно. В день пункции необходимо быть в клинике уже за 30-40 минут до начала – с тем, чтоб успеть оформить документы, переодеться и «поселиться» в дневном стационаре, успеть обсудить с анестезиологом вид наркоза. В большинстве случаев выбирается внутривенный наркоз, поэтому на пункцию нужно прийти с пустым желудком. В случае если фолликулов мало (не более 3х), допустимо провести операцию без обезболивания.
После пункции фолликулов при ЭКО
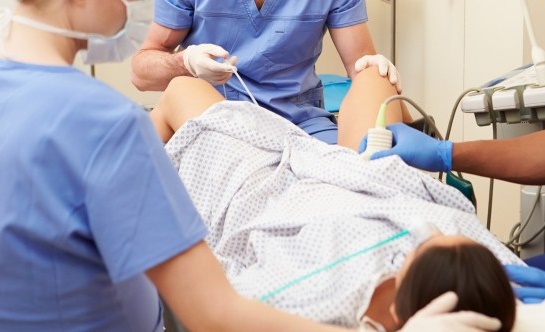
Если манипуляция прошла без осложнений – длительного наблюдения не требуется: достаточно полутора – двух часов. Самочувствие пациентки особенно не страдает: за исключением сонливости и некоторой слабости (не у всех), которая может ощущаться несколько часов, а работоспособность восстанавливается полностью через день. По окончании наблюдения в стационаре врач проводит осмотр (включая УЗИ) и принимает решение о возможности выписки. Подробно обсуждается способ оплодотворения (ЭКО/ИКСИ и пр).
При выписке выдаются подробные рекомендации и контакты врача, к которому можно обратиться круглосуточно. К числу медикаментозных назначений относятся антибиотики (назначаются редко и короткими курсами), средства для подготовки к переносу, иные лекарства с учетом состояния пациентки. Рекомендуют отказаться от физических нагрузок, перегрева (баня, горячая ванна), крепкого алкоголя; целесообразно предпочесть легко усваиваемую пищу.
Всё время после пункции и до переноса/замораживания полученных эмбрионов врач-репродуктолог находится в ежедневном контакте с пациентами, консультируя их и по состоянию будущей мамы, и по состоянию эмбрионов. Все решения на этом этапе принимаются совместно с супругами.
Генеральный директор Центра Репродукции и Генетики «ФертиМед»
Аншина Маргарита Бениаминовна
Скидка 50% на первичный прием репродуктолога
Заполнив анкету для будущих родителей, вы сэкономите время врача на первичном приеме, поэтому он будет для вас стоить 50% от обычной цены.
Памятка пациенткам программ ВРТ
Памятка пациенткам программ ВРТ
Всем пациенткам программ ВРТ надо внимательно ознакомиться с представленной информацией. При прохождении этапов лечения мы рекомендуем Вам еще раз перечитать те разделы, которые Вы уже читали ранее, и по поводу которых у Вас возникали какие-то сомнения и невыясненные вопросы. При переходе к соответствующим этапам лечения Вы сможете задать своему врачу волнующие Вас вопросы и своевременно решить возникающие проблемы.
Информация, которая содержится в данном руководстве, должна помочь Вам в процессе лечения методиками ВРТ.
Рекомендации перед началом лечения
Мероприятия, способствующие повышению шансов на успех в лечебном цикле
Для женщин:
Для мужчин:
Для жены и мужа:
При появлении генитальной герпетической инфекции, надо сообщить врачу о появлении симптомов: общее недомогание, общая слабость, немотивированная усталость, острые проявления заболевания или высыпаний, которые заживают. Имейте в виду, что независимо от того, муж или жена страдают генитальным герпесом, любая из указанных стадий герпетической инфекции будет основанием для немедленного прекращения лечения методами ВРТ и проведения лечения.
Начало программы ВРТ
Пациентка получает индивидуальный лист назначений, подробно объясняются правила введения лекарственных препаратов и «образ жизни» на протяжении лечебного цикла ВРТ. На каждый последующий прием пациентке следует приходить с письмом назначений. В письме назначений указывается Ф.И.О. пациентки, ее возраст, номер амбулаторной карты и подробно расписывается вся схема лечения: название препаратов, суточные дозы, кратность и последовательность их введения, дата каждого последующего посещения врача. При проведении лечебного цикла оба, и женщина и мужчина, должны строго выполнять все назначения и рекомендации врача, и приходить на мониторинговый обзор в назначенное время.
Каждый этап лечения методами ВРТ пациентка оплачивает заранее. Проводимое лечение может быть прекращено на любом этапе, если врач считает, что шансы на успешное его завершение и получение хороших результатов будут крайне низкие, наступили осложнения, которые делают невозможным успешное завершение программы ВРТ, или когда пациенты прекратили финансирование программы. Если пациентка снимается с программы, то лечебное учреждение вернет деньги за непроведенные этапы лечения.
Контролируемая стимуляция яичников (КСЯ)
Основные препараты для контролируемой стимуляции яичников:
После того, как под действием а-ГнРГ будет достигнута необходимая мера супрессии гипофиза (что определяет врач на втором приеме по снижению концентрации эстрадиола в крови и характерной ультразвуковой картине), врач делает дополнительные назначения. Доза а-ГнРГ уменьшается вдвое и для стимуляции «подавленных» яичников непосредственно назначаются препараты гонадотропных гормонов «Менопур» или «Пурегон» («Гонал-Ф») дополнительно к а-ГнРГ в течение 12-14 дней.
Введение препаратов для КСЯ продолжается до назначения в середине цикла однократно препарата ХГ, который способствует финальному созреванию яйцеклеток в фолликулах. Это позволяет провести пункцию фолликулов на втором этапе лечения и получить зрелые ооциты для дальнейшего продолжения программы ЭКО.
Ультразвуковой и гормональный мониторинг
Как правило, УЗИ проводится вагинальным датчиком, значительно информативнее абдоминального УЗИ. Перед проведением УЗИ необходимо опорожнить мочевой пузырь для улучшения качества получаемого изображения.
В кабинете мониторинга медицинская сестра готовит пациентку. Пациентка раздевается как для гинекологического осмотра, ложится на подготовленное гинекологическое кресло, и врач вводит датчик во влагалище пациентки, предварительно на него надевается стерильный презерватив, который после использования выбрасывается.
Процедура УЗИ совершенна, безболезненна и безопасна. Некоторые пациентки могут иметь чувство неловкости или смущения, возможны небольшие выделения из влагалища после окончания процедуры УЗИ, связанные, главным образом, с использованием специального геля для улучшения качества получаемого изображения. Но это не влияет на выполнение программы.
Что оценивается на мониторинге?
В зависимости от динамики роста фолликулов и гормонального фона, врач, который ведет программу, определяет периодичность явки на мониторинг индивидуально для каждой пациентки и подбирает дозу препаратов. На каждом мониторинге врач подсчитывает количество фолликулов в каждом яичнике, измеряет диаметр каждого фолликула, оценивает толщину слизистой оболочки матки (эндометрия).
Памятка для пациенток перед пункцией фолликулов
Для того, чтобы избежать рвоты во время и после проведения наркоза необходимо:
После пункции Вы находитесь под наблюдением медицинского персонала госпиталя в течение 1,5 – 2 часов. После того, как анестезиолог удостоверится в удовлетворительном Вашем состоянии и хорошем самочувствии, будет разрешено вставать. Медицинская сестра клиники ВРТ сопровождает Вас вместе с мужем к врачу, который ведет лечебную программу. Мы не позволяем пациенткам ходить в первые два часа после пункции без сопровождения, поэтому с Вами должен быть Ваш муж или любое другое сопровождающее лицо.
Памятка для пациенток после пункции фолликулов
Каждая клиника ВРТ стремится на каждом этапе давать полную информацию пациенткам о ходе лечебной программы. Так, сразу после окончания УЗП, как только эмбриолог пересмотрит аспираты и отберет ооциты, врач сообщает пациентке о результатах пункции, делает новые назначения, назначает дату и время контрольного осмотра и ориентировочный день переноса эмбрионов. На следующий день после пункции пациентка можете переговорить непосредственно с эмбриологом, который занимается полученными клетками. Вы получите исчерпывающий ответ специалиста на интересующие Вас вопросы по поводу качества яйцеклеток, спермы, их оплодотворения, а через день после пункции Вы можете узнать количество и качество полученных эмбрионов. Номер телефона эмбриолога и время звонка вписываются врачом в лист назначений.
После пункции Вы можете принимать пищу и пить, как считаете нужным, по самочувствию. С целью профилактики возникновения воспалительного процесса после УЗП могут вводиться антибиотики широкого спектра действия.
После окончания процедуры пациенты могут чувствовать некоторый дискомфорт в области малого таза, чувство усталости или даже сонливость, что может быть связано с проведением наркоза. Также возможны незначительные кровянистые выделения из половых органов после УЗП, связанные с проколом стенки влагалища во время пункции. Как правило, они скудные и по цвету варьируют от красного до темно-коричневого и не требуют вмешательства врача.
Когда надо сообщить врачу о проблемах
Поддержка функции желтого тела
Микроманипуляции
Целью лечения методом ЭКО является наступление беременности и рождение одного здорового доношенного ребенка. Новые лабораторные технологии позволили максимизировать шансы на наступление беременности при снижении риска многоплодной беременности. К вспомогательным лабораторным процедурам относятся ИКСИ (оплодотворение яйцеклетки одним спермием), культивирование эмбрионов до стадии бластоцисты, удаление фрагментации, вспомогательный хэтчинг и криоконсервация эмбрионов. Все лабораторные процедуры выполняются с максимальной безопасностью для половых клеток и эмбрионов.
ИКСИ
Одно из наиболее существенных усовершенствований в лечении мужского бесплодия было получение оплодотворения патологическими образцами спермы с использованием ИКСИ. Слово «ИКСИ» (ICSI) происходит от сокращения первых букв английского словосочетания Intra Cytoplasmic Sperm Injection. Переводится дословно как «Введение спермия в цитоплазму ооцита». Процедура показана, как правило, при тяжелых формах мужского бесплодия, при которых существенно снижена способность спермиев к оплодотворению. Инъекция одного спермия в цитоплазму ооцита проводится с помощью инвертированного микроскопа, оснащенного микроманипуляторами, с использованием специальных микроинструментов и питательных сред. Согласно Приказу Министерства охраны здоровья Украины № 771 от 23 декабря 2008 года «О порядке применения вспомогательных репродуктивных технологий» показаниями к проведению методики ИКСИ являются следующие состояния:
Процедура ИКСИ проводится в день получения у женщины яйцеклеток, или на следующий день, если не произошло самостоятельное оплодотворение.
Получение сперматозоидов для ИКСИ может осуществляться с эякулята или хирургическими методами (биопсия яичка или придатка). С помощью микроинструментов под микроскопом выбираются сперматозоиды хорошего морфологического качества. Для каждого ооцита один спермий помещается в микроиглу, с помощью которой осуществляется прокол оболочек, а затем сперма вводится в цитоплазму яйцеклетки. Таким образом, проводится оплодотворение всех полученных при пункции яйцеклеток.
Показатели частоты оплодотворения при ИКСИ могут варьировать от 20 до 60%. Нет гарантии, что любая из яйцеклеток после проведения процедуры оплодотворится. Неспособность яйцеклетки к оплодотворению и дробление может быть связана с трудностями самой процедуры (повреждение яйцеклетки), а также с качеством самих половых клеток. Так, например, при выборе сперматозоидов для ИКСИ внешне они могут быть хорошего качества (подвижность и строение), но содержать хромосомные аномалии. Качество яйцеклеток также влияет на результаты проведения ИКСИ и всей программы ЭКО. В целом, частота наступления беременности после проведения ИКСИ не отличается от таковой в среднем при обычной программе ЭКО и составляет 30-40%.
Вспомогательный хэтчинг
Яйцеклетка человека окружена внеклеточной оболочкой, названной прозрачной зоной или zona pellucida. Функции блестящей оболочки:
Для того, чтобы произошло прикрепление эмбриона и проникновение под слизистую оболочку матки (нидация), он должен освободиться от этой оболочки. Плотность блестящей оболочки яйцеклетки может изменяться вследствие влияния различных факторов, в результате чего возникший эмбрион не может самостоятельно освободиться из нее, и соответственно не может внедриться в полость матки. Поэтому при наличии определенных показаний эмбриологом делаются специальные насечки на блестящей оболочке эмбриона с целью вспомогательного его высвобождения, так называемый вспомогательный хэтчинг. Вспомогательный хэтчинг может проводиться механическим, химическим способом, или с помощью специальной лазерной установки.
Показания к проведению вспомогательного хэтчинга
Перед началом программы ЭКО врач обсуждает с супружеской парой возможность проведения этой манипуляции. При этом соответствующее решение супруги оформляют в специальной графе соглашения на лечение методом ЭКО.
Удаление фрагментации
Процедура удаления фрагментации проводится при ее распространенности более 30%. С помощью микроинструментов под микроскопом из полости эмбриона удаляются фрагменты, и такой эмбрион продолжает свое дальнейшее развитие, способен приживится и дать развитие нормальному плоду. Перед началом программы ЭКО врач обсуждает с супружеской парой возможность проведения этой манипуляции. При этом соответствующее решение супруги оформляют в специальной графе соглашения на лечение методом ЭКО.
Стадии развития эмбрионов
До недавнего времени эмбрионы культивировались в течение трех дней и затем переносились в матку или замораживались. В настоящее время распространено так называемое продолжительное культивирование эмбрионов в течение пяти или даже шести дней, пока они не достигают стадии бластоцисты. Бластоцисты имеют большую частоту успешной имплантации, позволяя переносить меньшее количество эмбрионов и снижать риск многоплодной беременности, при том, что частота наступления беременности не меняется.
Как вести себя после ЭТ
В связи с этим постарайтесь не делать ничего из того, за что Вы будете упрекать себя, если беременность не наступит и придерживайтесь ниже приведенных рекомендаций:
Диагностика беременности
Количественный ХГ-тест на беременность должен быть сделан через 14 дней после переноса эмбрионов. Если это время выпадает на выходной «воскресный» день, тест может быть сделан в понедельник. Для сдачи крови на анализ необходимо прийти в лабораторию утром с 8.00 до 11.00. Результаты будут уже готовы после 15.00. Направление на анализ можно получить сразу у врача после ЭТ. Иногородним пациенткам рекомендуется сделать анализ на ХГЧ по месту жительства и о его результатах сообщить врачу по телефону. В случае прикрепления в полости матки эмбрион выделяет гормон (хорионический гонадотропин). Как правило, концентрация этого гормона сопоставима с результатами лечения различными методами ВРТ: наличие беременности, количество эмбрионов в полости матки. Большинство тестов на беременность дают или положительные, или отрицательные результаты. Однако, иногда встречаются «слабо положительные» результаты при низкой концентрации ХГ в крови. Если Вам дали именно такой результат, он может свидетельствовать о следующем:
Последующий мониторинг ХГ чрезвычайно важен в каждой из вышеуказанных ситуаций. Через 3-5 дней после слабоположительного результата необходимо повторить это исследование. Повторное исследование крови на ХГЧ даст возможность определить, прогрессирует ли беременность и развивается она нормально или нет.
При отрицательном тесте на беременность пациентка прекращаете прием препаратов прогестерона. Менструация может прийти через 3 или 5 дней, если она не пришла раньше. Менструальные выделения могут отличаться от обычной менструации (быть обильнее, меньше, короче или длиннее). Если менструация не придет в течение ближайшей недели, сообщите об этом врачу клиники, где проводился лечебный цикл ЭКО и повторите анализ крови на ХГЧ.
Препараты гонадотропинов
«Менопур» получают из мочи женщин, находящихся в менопаузе, с помощью специальной технологии. Препарат проходит высокую степень очистки от посторонних примесей. Препараты «Пурегон» и «Гонал-Ф» созданы путем генной инженерии; в состав препаратов входит только определенный участок молекулы ФСГ, который непосредственно обеспечивает рост фолликула. Применение этих препаратов безопасное с точки зрения риска развития иммунной реакции против «чужих» гормонов.
Побочные эффекты этих препаратов возникают нечасто и включают дискомфорт в животе, метеоризм (вздутие живота), изменение настроения, повышенную утомляемость или беспокойство, которые в большинстве случаев ослабевают или полностью исчезают после пункции фолликулов. Одним из возможных осложнений терапии препаратами гонадотропных гормонов является множественный рост фолликулов и развитие гиперстимуляции яичников.
ИНСТРУКЦИЯ ПАЦИЕНТАМ ЭКО ПО ВВЕДЕНИЮ ПРЕПАРАТОВ «МЕНОПУР» И «ПУРЕГОН» («ГОНАЛ-Ф»)
АГОНИСТЫ ГОНАДОЛИБЕРИНА
С агонистов в нашей клинике чаще всего применяются «Декапептил-дейли» (фирма «Ферринг», Германия) и «Диферелин-дейли» (фирма «Ипсен», Франция).
“ДЕКАПЕПТИЛ-ДЕЙЛИ”
ИНСТРУКЦИИ ПО ВВЕДЕНИЮ «ДЕКАПЕПТИЛ-ДЕЙЛИ 0,1 МГ»
“ДИФЕРЕЛИН-ДЕЙЛИ”
«Диферелин-дейли» выпускаются в виде сухого вещества (порошка) и растворителя (в ампулах), который прилагается, и вводятся один раз в день подкожно. При этом содержимое ампулы сухого вещества разводятся содержимым одной ампулы растворителя.
ИНСТРУКЦИИ ПО ВВЕДЕНИЮ «ДИФЕРЕЛИН-ДЕЙЛИ 0,1 МГ”
При изменении времени введения препарата (разница больше, чем на час) необходимо сообщить об этом лечащему врачу и вместе с ним обговорить время последующей инъекции.
К каждому препарату прилагается подробная инструкция предприятия-изготовителя об особенностях применения и хранения данного препарата, его побочных действиях, что значительно облегчает их введение самими пациентками. Однако, в связи с тем, что эти препараты имеют свои особенности введения, мы рекомендуем пациентам первую инъекция сделать в нашем процедурном кабинете. Медицинская сестра процедурного кабинета обучает пациентку всем правилам введения препарата.
АНТАГОНИСТЫ ГОНАДОЛИБЕРИНА
К лекарственным препаратам этой группы относятся «Оргалутран» (фирма «Органон», Голландия) и «Цетротид» (фирма «Сероно», Италия).
Препараты назначаются в виде подкожных инъекций в одно и то же время суток, которое указывается лечащим врачом.
ИНСТРУКЦИЯ ПО ВВЕДЕНИЮ ПРЕПАРАТА «ОРГАЛУТРАН 0,25 МГ»
ХОРИОНИЧЕСКИЙ ГОНАДОТРОПИН (ХГ)
Инъекция ХГЧ предназначена для подготовки фолликулов к пункции и окончательного созревания яйцеклеток. Овуляция наступает через 42-48 часов после введения ХГЧ. Поэтому, пункция фолликулов должна быть проведена перед овуляцией, в противном случае фолликулы будут пусты. ХГЧ назначается за 35-36 часов до пункции. Время назначения препарата фиксируется в листе назначений и еще раз уточняется Вашим врачом непосредственно перед проведением пункции.
Многие пациентки испытывают дискомфорт в нижних отделах живота после инъекции ХГЧ вследствие увеличения размера яичников и уверены, будто они овулируют. На самом деле тщательный контроль, проводимый за пациентками во время лечения, и используемые препараты (а-ГРГ или антагонисты) практически полностью исключают риск возникновения преждевременной овуляции, т.е. овуляции до пункции фолликулов.
Разными фирмами ХГЧ выпускается под разными коммерческими названиями. Наиболее часто используется «Прегнил» (фирма «Органон», Голландия). Препарат внешне выглядит как белый порошок. К каждой ампуле сухого вещества прилагается 1 ампула растворителя. Препарат вводится внутримышечно.
Инъекция ХГЧ проводится всего 1 раз за весь лечебный цикл, укол безболезненный и, как правило, пациентка делает его себе сама. До назначенного времени пункции (записанного в листе назначений) дополнительного посещения пациенткой врача и сдачи анализов крови на гормоны не требуется.
ИНСТРУКЦИЯ ПО ВВЕДЕНИЮ ПРЕПАРАТА «ПРЕГНИЛ»
Что делать в день переноса эмбрионов при ЭКО
Процедура переноса эмбрионов – подробно

После того как оплодотворение «в пробирке» состоялось, и эмбрион начал расти, перед врачами стоит задача — выбрать момент, когда лучше всего перенести его в полость матки будущей мамы. Какие могут возникнуть сложности с переносом эмбрионов?
Короткий отрезок времени, который подходит для переноса эмбрионов, называется «окно имплантации». Оно «открывается» примерно на шестые-восьмые сутки после овуляции. Задача репродуктолога всю программу ЭКО рассчитать так, чтобы в одно и то же время эмбрион находился в нужной стадии развития, а эндометрий был максимально готов для того, чтобы его принять.
Как определить «окно имплантации»
Точно определить момент «окна имплантации» можно только с помощью проведения биопсии, то есть взятия фрагмента ткани эндометрия на анализ. Однако это не значит, что при выполнении ЭКО каждой пациентке нужно проводить биопсию. Она используется исключительно по показаниям — при подозрении на патологию эндометрия.
Обычно достаточно УЗИ, проведенного опытным репродуктологом. Во время этого исследования «окно имплантации» определяется по толщине эндометрия. Оптимально она должна составлять девять-одиннадцать миллиметров в день переноса эмбрионов.
Какие проблемы могут возникнуть с «окном имплантации»
Почему по статистике при втором ЭКО шансы забеременеть выше? Одна из причин состоит в том, что, основываясь на проблемах во время первой попытки, врач предложит более подходящий протокол ЭКО. Это касается и «окна имплантации». Для примера опишу две такие ситуации:
Вообще, есть целый ряд причин, почему, несмотря на все старания репродуктолога, может не совпасть «окно имплантации» с оптимальным состоянием эмбриона. Если вы хотите себя застраховать от них, лучший вариант — это криопротокол. Тогда вы даете возможность специалистам отдельно выбрать идеальный эмбрион и отдельно привести в идеальное состояние эндометрий.
Что делать перед переносом эмбрионов в полость матки
Один из самых мучительных моментов для будущих родителей — это решение, сколько эмбрионов переносить в матку — один или два. Обычно планируют одного ребенка, но, с другой стороны, хочется подстраховаться и перенести два или даже три эмбриона. Но на самом деле в этой дилемме есть медицинский фактор.
Я не применяю европейский стандарт и переношу минимальное количество эмбрионов. Это резко снижает вероятность многоплодной беременности и ее прерывания на различных сроках.
Перед процедурой переноса эмбрионов я даю следующие рекомендации:
Стоит отметить, что процедура выполняется без обезболивания. Она очень комфортна и занимает буквально мгновение.
Что такое пробный перенос
Перенос эмбрионов — важный этап экстракорпорального оплодотворения, но, к сожалению, он не всегда заканчивается беременностью. Для повышения шансов на успех может использоваться пробный перенос.
Давайте сначала разберемся в «обыкновенных» видах этой процедуры. Перенос эмбрионов может быть легким или сложным.
Легкий перенос характеризуется минимальным риском травматизации эндометрия во время манипуляции и максимальным шансом наступления беременности. Легкими считаются 70% всех переносов.
Сложным называют перенос, если у врача возникают трудности с установлением катетера в полость матки. Он ведет к снижению шансов имплантации эмбриона, так может вызывать:
Чтобы оценить сложность процедуры, проводится пробный перенос. Он отличается тем, что выполняется пустым катетером, не содержащим эмбрионы.
Как проводится пробный перенос эмбрионов
Пробный перенос проводится точно так же, как и реальный. Вначале врач обрабатывает половые органы раствором, удаляя слизь и остатки препаратов, которые применялись интравагинально.
Затем он вводит катетер в полость матки под контролем УЗИ, минуя цервикальный канал. Пробный перенос может проводиться как обычным катетером, так и тренировочным. Последний отличается тем, что слепо заканчивается и имеет соответствующую маркировку.
Пробный перенос — это один из подходов, использующихся для решения проблемы сложного переноса. Он позволяет:
Пробный перенос может проводиться в разное время. Чаще всего он используется:
О лучшем времени пробного переноса мнение врачей неоднозначное. Некоторые считают, что лучше всего проводить процедуру как можно ближе к дате реального переноса. Они мотивируют это тем, что с течением времени происходит изменение сократительной активности, позиции и глубины матки. В результате информация, полученная доктором во время тренировочного переноса, становится неактуальной.
Другие врачи допускают, что проведение пробного переноса сразу после пункции фолликулов может негативно повлиять на шанс имплантации эмбриона. Поэтому рекомендуют делать его в начале лечебного или предшествующего ему цикла.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.