Прибор позволяющий выявить признаки начинающегося спазма бронхов раньше чем клинические симптомы
Спирометрия
Спирометрия – метод диагностики, позволяющий оценить работу органов бронхолегочной системы. Данные, получаемые в ходе обследования, дают возможность выявить патологические изменения в одном из органов дыхания, определить масштаб поражения, скорость прогрессирования заболевания и эффективность проводимого лечения. Метод компьютерной спирометрии применим для всех возрастных категорий. При этом показатели нормы непостоянны и зависят от множества различных факторов. О том, что такое спирометрия и как проводится процедура, мы и поговорим дальше.
Показания к спирометрии
Компьютерная спирометрия как метод диагностики чаще всего применяется в пульмонологии. Несколько реже ее используют в аллергологии и кардиологии. Основные показания к проведению обследования:
Спирометрия при ХОБЛ и бронхиальной астме должна проводиться регулярно каждые полгода. Это позволяет наблюдать за состоянием пациентов с такими диагнозами, показывать и контролировать эффективность проводимого лечения. В сложных случаях возможно назначение повторного обследования уже через 3 месяца после последней диагностики.
Противопоказания
Несмотря на безопасность неинвазивного метода, применять его разрешено не всегда. Делать процедуру запрещено при таких заболеваниях:
Это далеко не полный список возможных противопоказаний. Решение относительно ее безопасности и целесообразности проведения диагностики принимается врачом в индивидуальном порядке.
Как подготовиться к процедуре
Подготовка к спирометрии – важный этап обследования, который позволить избежать ошибок при постановке диагноза и составлении схемы лечения. Основные рекомендации для пациента:
Решение об отмене приема лекарственных препаратов определяется в индивидуальном порядке с учетом оценки рисков для пациента от пропуска следующей дозы.
Последнее слово всегда остается за лечащим врачом Центра респираторной медицины. Если прерывание лечения невозможно, данные о медикаментозной терапии вносятся в исследовательскую карту.
Порядок проведения процедуры
На процедуру рекомендуется прийти за 20-30 минут до назначенного времени. Это необходимо для того, чтобы пациент успокоился и расслабился. После этого в обязательном порядке измеряется вес и рост больного, так как эти данные важны при учете показателей. Результаты сразу вносятся в базу компьютера. Затем проводится краткая инструкция относительно правильности дыхания в соответствии с рекомендациями врача.
Во время ее проведения пациент находится в положении сидя. На нос надевают зажим, к губам плотно приставляется мундштук. В течение всей процедуры пациент дышит только ртом.
Длительность процедуры спирометрии составляет порядка 15 минут. В течение этого времени пациент дышит спокойно или выполняет указания врача по глубокому вдоху, максимальному выдоху и тому подобное.
Для получения точных результатов, показания форсированного вдоха/выдоха фиксируются 3-5 раз.
Спирометрия в педиатрии
Исследования функции внешнего дыхания (ФВД) не проводится у детей в возрасте до 5 лет. Малыши неспособны в точности выполнить указания лечащего врач и сделать все необходимые дыхательные движения. От этого точность полученных данных остается под вопросом.
Техника проведения процедуры для детей более старшего возраста ничем не отличается от обследования взрослых пациентов. Единственное ее исключение – атмосфера. Чтобы ребенок быстро адаптировался среди людей в белых халатах, не испытывал страха и эмоционального дискомфорта при виде электронного спирометра, допускается использование игрушек и других отвлекающих маневров. Специалист, который проводит диагностику, должен иметь опыт работы с детьми, чтобы понятно и доступно на их уровне показать и рассказать все нюансы.
Оценка результатов
Все полученные данные спирометрического теста фиксируются в компьютере, после чего проходят сравнительную диагностику с показателями «нормы» для здорового человека. При этом обязательно учитываются такие параметры, как возраст пациента, рост, вес, уровень физических нагрузок и другие индивидуальные характеристики.
Показатели спирометрии описаны в таблице.
Особенности проведение спирометрии с бронхолитиком
К сожалению, спирометрия в классическом варианте чаще всего не помогает выявить скрытый бронхоспазм. И в некоторых случаях это может помешать диагностике. Тестирование с бронхолитиком подразумевает оценку дыхательных параметров до и после ингаляции с лекарственным препаратом, снимающим вероятный спазм бронхов. В качестве бронхолитика может использоваться Сальбутамол, Беродуал, Вентолин и другие.
Спирографическое тестирование с бронхолитиком помогает выявить нарушения на ранних стадиях и одновременно подобрать наиболее эффективное лекарство для пациента.
Насколько болезненна процедура
На самом деле процедура спирометрии абсолютно безболезненна и не доставляет пациенту какого-либо дискомфорта. Так что все страхи и переживания абсолютно необоснованны.
В редких случаях возможно возникновение бронхоспазма или приступа кашля. Появление данных симптомов является показанием к прекращению обследования.
Спирометрия – один из наиболее информативных методов диагностики, позволяющих контролировать состояние пациента и вовремя предупреждать развитие возможных осложнений. Аппараты для ее проведения имеются в каждой современной клинике Москвы, что помогает врачам поставить правильный диагноз и вовремя назначить необходимое лечение. Цены на спирометрию по Москве колеблются в пределах 1000-2500 рублей.
Наш Центр респираторной медицины в Москве также проводит обследование при обструктивных болезнях легких, бронхиальной астме. Мы используем только высококачественное оборудование, позволяющее получить максимально точные результаты. Стоимость проведения диагностики составляет 1000 рублей. Цена на спирометрию с бронхолитиком – 1500 рублей.
Пульмо чекап
Специализированное обследование легких и бронхов с консультацией пульмонолога высшей категории.
Кардио чекап
Специализированное обследование сердца и сосудов, консультация кардиолога высшей категории.
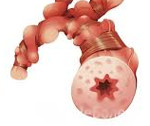
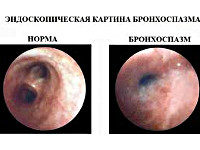
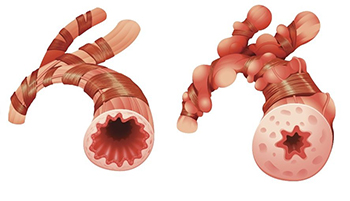
Бронхоспазм – это патологическое состояние, возникающее в результате сужения просвета бронхов среднего и малого калибра, обусловленного спазмом гладкомышечных волокон, отёком слизистой оболочки и нарушением дренажной функции дыхательных путей. Проявляется чувством нехватки воздуха, экспираторной одышкой, непродуктивным или малопродуктивным приступообразным кашлем. Диагностика синдрома основывается на клинических данных, физикальных и функциональных исследованиях. Осуществляется патогенетическая консервативная терапия бронхолитиками, антигистаминными препаратами и кортикостероидами.
МКБ-10
Общие сведения
Бронхоспазм (бронхоспастический синдром, бронхиолоспазм) является симптомокомплексом, характеризующим течение ряда заболеваний респираторного тракта, возникающим при аллергических реакциях, некоторых интоксикациях и иных состояниях. Медицинские работники чаще всего сталкиваются с этим синдромом у больных бронхиальной астмой, составляющих 5-10% населения. Аллергический бронхоспазм встречается в 2% случаев всех форм лекарственной непереносимости. Обструкция дыхательных путей возникает у 5% людей при значительных физических нагрузках, среди спортсменов этот показатель достигает 25%. Большую опасность для жизни пациента представляет тотальное сужение просвета бронхов во время наркоза.
Причины бронхоспазма
Бронхоспастический синдром является полиэтиологической патологией. Первичный бронхоспазм как основное проявление бронхиальной астмы формируется на фоне гиперреактивности бронхов, появляющейся при наличии генетической предрасположенности (или без таковой) под влиянием пыльцевых, пылевых, эпидермальных и других аллергенов или раздражителей. Вторичный спазм гладкой мускулатуры дыхательных путей может быть обусловлен следующими патологическими состояниями:
У ряда пациентов наблюдается бронхоспастическое состояние неврогенного генеза, формирующееся при непосредственном раздражении блуждающего нерва, на фоне психических расстройств и органического поражения головного мозга. Вторичный бронхоспазм обнаруживается у больных, страдающих лёгочной формой различных аутоимунных процессов, при эндокринной патологии и некоторых редких заболеваниях дыхательной системы.
Патогенез
Бронхоспазм является конечным результатом сложного процесса, регулируемого вегетативной нервной системой. Он возникает при преобладании влияния парасимпатического отдела, отвечающего за сокращение гладкомышечных волокон бронхиальной стенки. Под действием аллергенов, биологически активных веществ, токсинов и ирритантов, при механическом раздражении вагусного нерва происходит высвобождение большого количества ацетилхолина – медиатора, возбуждающего парасиматическую нервную систему. Одновременно угнетается синтез ацетилхолинэстеразы – разрушающего ацетилхолин фермента, блокируются рецепторы расслабляющей бронхи симпатоадреналовой системы.
Развивается обратимое утолщение стенки бронха, выявляется отёк подслизистого слоя. Гипертрофируются бронхиальные железы, увеличивается продукция слизи. Нарушаются дренажная и вентиляционная функции воздухоносных путей. Уменьшается скорость потока выдыхаемого воздуха. Из-за нарушения альвеолярной перфузии формируется гипоксия, приводящая к усилению работы дыхательной мускулатуры. Участие вспомогательных мышц в акте дыхания увеличивает потребление организмом кислорода, что усугубляет гипоксию. При отсутствии лечения может наступить утомление дыхательной мускулатуры, при котором еще больше снижается эффективность вентиляции, повышается содержание углекислого газа в крови.
Классификация
По этиологии бронхоспазм делится на первичный, обусловленный гиперреактивностью бронхов при бронхиальной астме, и вторичный, появляющийся при других патологиях. Вторичный бронхоспастический синдром классифицируется по непосредственной причине возникновения и механизму развития, может быть обратимым и необратимым, лёгким, среднетяжёлым и тяжёлым. В зависимости от распространённости процесса различают следующие виды бронхоспазма:
Симптомы бронхоспазма
Клиническая картина патологического состояния во многом зависит от этиопатогенеза и распространённости процесса. В большинстве случаев присутствует непродуктивный приступообразный кашель. Иногда в конце приступа отделяется скудное количество светлой слизистой мокроты. Пациент жалуется на внезапно появившееся стеснение в груди, ощущение нехватки воздуха и затруднение выдоха. Больной испытывает чувство страха, не может спать. Иногда одышка носит смешанный характер, редко – инспираторный. Пациент, а нередко – и окружающие его люди слышат свистящие хрипы.
Затруднение дыхания усиливается в горизонтальном положении. В тяжёлых случаях больной вынужден сидеть с опущенными вниз ногами, чуть наклонившись вперёд и опираясь на руки, или лежать на животе со свешенной вниз головой. Аллергический бронхоспазм часто сопровождается ринореей, слезотечением, кожными высыпаниями по типу крапивницы, отёками в месте инъекции или укуса насекомого. Обструкции, развивающейся на фоне инфекционного заболевания, сопутствуют лихорадка, общее недомогание, признаки основной патологии.
Гемодинамический бронхоспазм сочетается с болями в груди, кровохарканьем и нарушением сердечного ритма. Характер кашлевого приступа, вызванного аспирацией инородного предмета, изменяется при перемене положения тела. При тотальной бронхоконстрикции состояние пациента крайне тяжёлое. Наблюдается утрата сознания, кожные покровы становятся синюшными. Несмотря на выраженное тахипноэ (частота дыхательных движений достигает 60 за минуту), дыхательные шумы не выслушиваются. Выявляется резкое снижение артериального давления, тахикардия.
Осложнения
Своевременно начатое адекватное лечение позволяет полностью и без последствий купировать бронхоспазм. В лёгких случаях проходимость бронхов восстанавливается самостоятельно. Самым грозным осложнением является трансформация парциальной бронхоконстрикции в тотальную, наблюдающаяся при утяжелении астматического статуса. Это состояние ежегодно приводит к гибели более 200 тысяч человек, страдающих бронхиальной астмой. От 3 до 20% случаев смерти в состоянии наркоза при хирургических вмешательствах происходит из-за бронхоспазма.
Диагностика
Первичные диагностические мероприятия обычно осуществляются врачами скорой медицинской помощи и терапевтами приёмных отделений стационаров. В дальнейшем пациент обследуется у пульмонолога, при необходимости к диагностическому поиску могут привлекаться аллергологи-иммунологи и другие специалисты. Основными методами исследования, позволяющими выявить бронхоспазм, считаются:
В целях диагностики бронхоспастических состояний у детей раннего возраста применяется бронхофонография. Повышение содержания в выдыхаемом воздухе углекислого газа, определяемого с помощью капнографии, помогает выявить бронхоспазм у интубированных больных. Наиболее полно исследовать функцию внешнего дыхания можно с помощью бодиплетизмографии.
Лечение бронхоспазма
Лечение бронхоспастического состояния осуществляется консервативными методами. На догоспитальном этапе используются ингаляции бета-адреномиметиков короткого действия в виде дозированного аэрозоля или через небулайзер. Можно применять комбинации этих препаратов с холинолитиками или ингаляционными кортикостероидами. При недостаточной эффективности терапии пациенту обеспечивается подача увлажнённого кислорода через носовой катетер, выполняется парентеральное введение метилксантинов и системных кортикостероидов.
Для купирования приступа удушья на фоне анафилаксии препаратом выбора является эпинефрин, дополнительно используются бронхолитики, кортикостероидные гормоны и антигистаминные препараты. При тотальном бронхоспазме показана экстренная интубация и искусственная вентиляция лёгких. Пациенты с затяжными приступами удушья госпитализируются в отделение терапии или пульмонологии. Лечение больных с астматическим статусом осуществляется в ОИТР. На госпитальном этапе продолжается введение бронхолитиков и кортикостероидов, кислородотерапия. При необходимости осуществляется бронхоальвеолярный лаваж, респираторная поддержка.
Прогноз и профилактика
Бронхоспазм
Некоторые заболевания возникают спонтанно, например, бронхоспазм. Человек ощущает удушье без каких-либо предварительных симптомов. Паника и бездействие могут привести к плачевным последствиям.
Что такое бронхоспазм?
Бронхоспазм — это сужение бронхов по причине рефлекторного сокращения гладких мышечных волокон с легких. В результате происходит отек слизистой и заполнение просвета бронхов мокротой.
По этиологии бронхоспазм подразделяется на:
По механизму развития может быть:
В зависимости от объема распространенности процесса бронхоспазм может быть:
Причины возникновения
Бронхоспазм может возникать как осложнение заболеваний, в результате воздействия аллергических раздражителей, после интоксикации, а также по многим другим причинам.
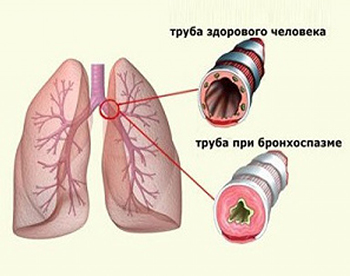
Симптомы и признаки
О развитии приступа не говорят никакие другие симптомы, человек ощущает бронхоспазм внезапно:
Диагностика
Чтобы определить причины, которые вызывают такое опасное состояние, нужна тщательная диагностика:
Какой врач лечит?
Лечением бронхоспазма занимается врач-пульмонолог.
Методы лечения
Лечение бронхоспазма должен подбирать только врач, поскольку выбор препаратов зависит от причины и степени патологии. Чаще всего в терапии используются:
Результаты
Правильная терапия и своевременное обращение к врачу может предотвратить повторные приступы.
Реабилитация и восстановление образа жизни
В реабилитационный период широко применяется физиотерапия:
Образ жизни при бронхоспазме
Пациентам с бронхоспазмом рекомендуется больше гулять на свежем воздухе, избавиться от вредных привычек (курение), избегать аллергенов, бороться со стрессами, не перенапрягаться, вести здоровый образ жизни.
Бронхоспазм — это серьезная патология, которая может вызвать негативные последствия. При постоянных обострения прогноз может ухудшаться и риск летального исхода возрастет.
Бронхиальная астма и пикфлоуметрия
Пикфлоуметр – индивидуальный прибор для самоконтроля при бронхиальной астме, фиксирующий пиковую скорость выдоха (ПСВ), то есть максимальную скорость воздушного потока при форсированном выдохе.
Пикфлоуметрия является одним из методов диагностики и контроля над течением бронхиальной астмы. Применяют данный метод при любых обструктивных заболеваниях легких, но особенно он важен при бронхиальной астме.
Значение пикфлоуметрии можно сравнить с контролем артериального давления при гипертонической болезни или «сахара» (глюкозы) крови при сахарном диабете.
Метод используется для:
– установления диагноза и проведения дифференциальной диагностики заболеваний, сопровождающихся обструкцией дыхательных путей;
– диагностики профессиональной астмы и установления других провоцирующих факторов;
– определения степени тяжести заболевания;
– определения степени контроля бронхиальной астмы;
– определения эффективности лечения и первых признаков надвигающегося обострения заболевания.
Преимущества пикфлоуметра для пациента:
Пикфлоуметр предоставляет пациентам следующие преимущества:
– позволяет контролировать правильность подобранной терапии;
– снижает потребность в частых консультациях врача (при правильном истолковании значений);
– предупреждает пациента об ухудшении состояния еще до возникновения заметных внешних проявлений заболевания, что позволяет провести своевременную коррекцию терапии.
Правила проведения пикфлоуметрии
Итак, каждому больному бронхиальной астмой рекомендована ежедневная пикфлоуметрия.
. Пикфлоуметрия наиболее информативна при длительным (не менее 3-х недель) и ежедневном применении.
На основании эпизодических замеров объективную оценку параметров произвести невозможно.
Измерять значение пиковой скорости выдоха (ПСВ) необходимо 2 раза в день.
Желательно проводить измерение в одни и те же часы.
В случае если пациент не применяет бронходилататоры, измерение проводится утром сразу после сна и вечером перед тем, как лечь спать.
Если пациентом уже используются бронхолитики, то утреннее измерение проводится до использования лекарственного препарата, а вечером через 3-4 часа после его применения.
Техника использования пикфлоуметра
. Пикфлоуметр – средство индивидуального пользования и должен быть всегда чистым перед использованием.
– Пикфлоуметрию проводят в положении стоя; пикфлоуметр держат горизонтально;
– Присоедините мундштук к пикфлоуметру;
– Перед каждым измерением ставьте указатель на отметку ноль;
– Не касайтесь пальцами шкалы и не закрывайте отверстия в торце;
– Сделайте глубокий вдох;
– Обхватите мундштук прибора губами. Сделайте максимально быстрый и сильный выдох через рот (детям объясните, что выдыхать нужно так, как будто гасишь свечи на праздничном торте праздника).
Выдыхаемый воздух оказывает давление на клапан прибора, который перемещает вдоль шкалы стрелку-указатель. Стрелка покажет пиковую скорость выдоха (ПСВ)
– Повторите процедуру 3 раза;
– Из трех полученных результатов выберите наибольший (наилучший) и отметьте его в дневнике самонаблюдения (рис.1).
Дневник пикфлоуметра
Рис.1. Таблица для записи результатов пикфлоуметрии. Примечание: * – утреннее измерение; ) – вечернее измерение.
Оценка результатов пикфлоуметрии
Пиковая скорость выдоха (ПСВ) у каждого человека индивидуальна и зависит не только от возраста, пола, веса и роста.
Очевидно, что функция легких человека, длительно занимавшегося спортом (плаванием, велоспортом), и функция легких длительно больного бронхиальной астмой будут сильно отличаться друг от друга, даже при условии, что рост, вес, пол и возраст совпадают. В этом случае нужно ориентироваться не на должные (вычисляемые по таблицам среднестатистической нормы) показатели, а на свои лучшие, которые были зафиксированы в процессе лечения. Если у вас бронхиальная астма находится в фазе ремиссии, то есть проявления болезни отсутствуют, то лучший показатель ПСВ определяется в течение 2-3 недель проведения ежедневной пикфлоуметрии в этот период.
Для того, чтобы помочь пациенту контролировать течение бронхиальной астмы были разработаны специальные зоны (зеленая, желтая, красная).
Их можно рассчитать согласно должным значениям ПСВ (на основании специальных таблиц – можете спросить у лечащего врача) или рассчитать самостоятельно, зная свой лучший результат, зафиксированный вне периода обострения (см.выше).
В соответствии с этими зонами (зеленая, желтая, красная) врач устанавливает нижние границы значения ПСВ, равные 80% и 60% от должного значения ПСВ (рассчитывается по таблицам) или от лучшего результата (измеряется самостоятельно вне периода обострения).
Пикфлоуметрия – норма, зоны, показатели, таблица
Расчет границ зон по наилучшему показателю ПСВ
При достижении самых лучших показателей скорости выдоха, приближающихся к нормальным и при отсутствие симптомов астмы, рассчитывают три цветные зоны. Ваш самый лучший показатель пикфлоуметрии умножьте на 0,8.
Например, если у Вас лучшее значение пикфлоуметрии равно 600 л/мин, то 600 умножьте на 0,8. Полученный результат – 480 л/мин. Любое значение выше 480 л/мин будет относиться к так называемой зеленой зоне, что означает – нормальный уровень проходимости бронхов.
Для определения границ желтой зоны умножьте Ваш лучший показатель на 0,6. Допустим, 600 * 0,6 = 360 л/мин, что будет нижней границей желтой зоны. А верхнюю границу желтой зоны вы уже знаете (ранее подсчитанное значение). Т.е. желтая зона в нашем примере будет находиться между 360 и 480 л/мин.
Красная зона находится ниже уровня нижней границы желтой зоны. То есть, в нашем случае ниже 360 л/мин.
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.