При тошноте что выпить взрослому
Тошнота и рвота. Практические рекомендации по лечению
Определения
Тошнота – неприятное субъективное ощущение, часто сопровождающееся вегетативными симптомами (слюноотделение, холодный пот, тахикардия и др.); может быть как предшественником рвоты, так и самостоятельным клиническим проявлением.
Рвотные позывы – это ритмичные, мучительные спастические движения диафрагмы и мышц живота, обычно сопутствующие тошноте и заканчивающиеся рвотой.
Рвота – насильственный выброс содержимого желудка через рот, происходящий не всегда после предшествующей тошноты. Тошнота приносит больше дискомфорта пациенту, который вполне может перенести 2–3 раза за день рвоту, тогда как хроническая тошнота может быть серьезным изнуряющим симптомом, существенно снижающим качество жизни.
Частота – тошноту и рвоту испытывают 50–60% инкурабельных онкологических больных (до 40% – в терминальном периоде других неизлечимых заболеваний).
Причины – раздражение желудка, гастростаз, уремия, обструкция толстого кишечника, длительные запоры, инфекции, кашель, психогенные факторы, лекарственные препараты, биохимические и обменные нарушения.
Патогенез
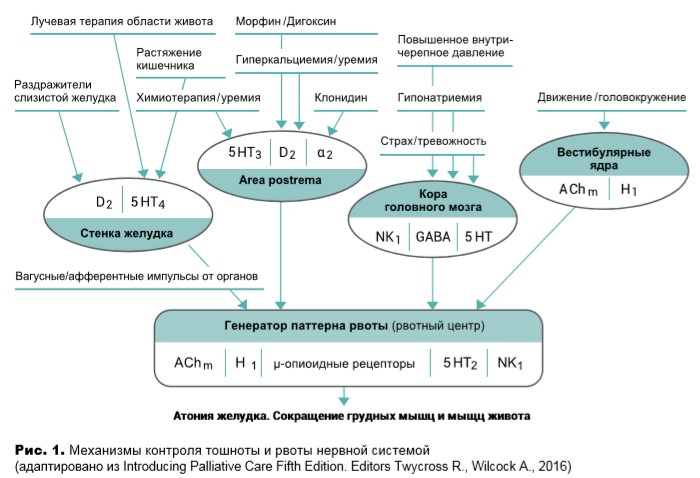
Патогенез возникновения тошноты и рвоты является сложным процессом. Тошнота – следствие вегетативной стимуляции, тогда как рвотные позывы и рвоту осуществляет соматическая часть нервной системы (рис.1).
Тошнота связана с атонией верхних отделов желудочно-кишечного тракта: желудка, нижнего пищеводного сфинктера и привратника желудка, вследствие чего происходит ретроградный заброс содержимого.
К рвоте приводит согласованное действие желудочно-кишечного тракта, диафрагмы и мышц живота. Акт рвоты обусловлен сокращением дыхательных мышц и мышц живота, выталкивающих содержимое из атоничных верхних отделов желудочно-кишечного тракта наружу.
Рвотный центр нервной системы регулирует сложный физиологический процесс, получая и объединяя сигналы от многих источников.
Сокращения названий типов рецепторов: AСhm = мускариновые холинергические; α2 = α2адренергические; D2 = дофаминовые 2-го типа; GABA = гамма-аминомасляная кислота; 5HT, 5HT2, 5HT3 = 5-гидрокситриптаминовый (серотониновый) не определенного типа, 2-го типа, 3-го типа; Н1 = гистаминовые 1-го типа; NK1 = нейрокининовый 1-го типа. Противорвотные препараты действуют как антагонисты указанных рецепторов, при этом центральные противорвотные эффекты клонидина и опиоидов являются агонистическими. Area postrema ‒ часть ромбовидной ямки в продолговатом мозге.
Оценка
Сбор и анализ анамнеза обычно позволяют установить возможную причину тошноты и рвоты, что и определяет тактику лечения.
Основные принципы медикаментозного лечения
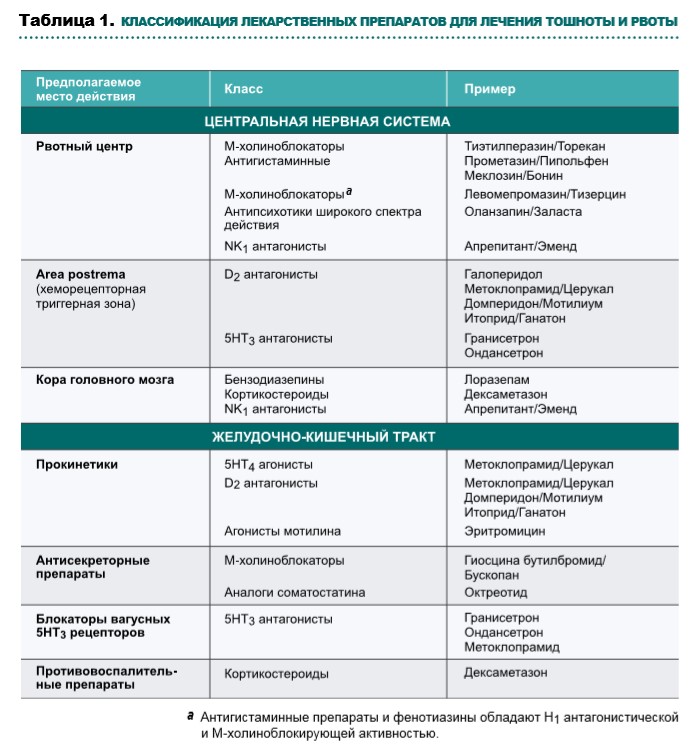
Выбор лекарственных препаратов при оказании паллиативной помощи зависит от выявленных причин тошноты и рвоты, механизмов действия препаратов (рис. 1, табл. 1, схема 1), профиля побочных эффектов и возможных способов введения. По возможности необходимо повлиять на усугубляющие факторы, такие как прием лекарственных препаратов, выраженный болевой синдром, кашель, инфекционные осложнения, гиперкальциемию.
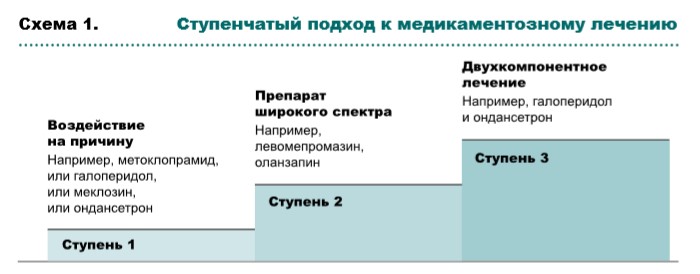
Cтупень 1. Противорвотные этиологические препараты
а. Гастрит, гастростаз, функциональная непроходимость (нарушения перистальтики) толстого кишечника
Прокинетик с противорвотным действием:
● через рот 10 мг 3–4 раза в день (р/д) и 10 мг по необходимости;
● непрерывная подкожная инфузия (НПИ, международный опыт введения препарата) 30–40 мг/24 ч и 10 мг п/к по необходимости;
● п/о, НПИ, обычно максимум 100 мг/24 ч.
Противорвотные препараты, воздействующие на хеморецепторную триггерную зону:
● п/о 0,5–1,5 мг на ночь и по необходимости;
● п/к/НПИ 2,5–5 мг/24 ч и 1 мг п/к по необходимости;
● п/о, п/к, НПИ, обычно максимум 10 мг/24 ч.
в. Церебральные причины (повышенное внутричерепное давление, компрессия опухолью, вестибулярные расстройства)
Противорвотные препараты, действующие на рвотный центр:
● п/о по 1 драже 6,5 мг 1–3 р/д;
● или ректально по 1 суппозиторию 6,5 мг 1–3 р/д в/м, п/к по 1 мл (6,5 мг/мл) 1–3 р/д. Назначать в сочетании с дексаметазоном
г. Механическая обструкция толстого кишечника, колики и/или необходимость уменьшить секрецию в ЖКТ
Противорвотное средство со спазмолитическим и антисекреторным действием:
● путем НПИ 60–120 мг/24 ч и 20 мг п/к при необходимости, обычная максимальная доза – 300 мг/24 ч.
Если присутствует частая рвота или сохраняется тошнота, рекомендуется вводить лекарственные препараты подкожно или путем НПИ (данный метод все еще мало применим в российской практике, хотя используется во многих странах). Для обеспечения нужного эффекта следует начинать с экстренного введения стартовой дозы «по необходимости» с последующим титрованием до регулярной дозы. Ее необходимо контролировать ежедневно и обращать внимание на экстрадозы «по необходимости».
Если проводимая терапия малоэффективна, следует пересмотреть возможные причины, проанализировать выбор противорвотного препарата и способ его введения. В случае неэффективности терапии рекомендуется перейти на противорвотные препараты широкого спектра, при отсутствии положительного ответа ‒ на двухкомпонентную терапию.
Cтупень 2. Препараты широкого спектра:
● п/о, п/к (международный опыт): 6–6,25 мг на ночь и по необходимости;
● обычная максимальная доза 50 мг/24 ч ‒ либо однократно на ночь, либо 25 мг 2 р/д;
● необходимо рассмотреть возможность НПИ.
Cтупень 3. Двухкомпонентная терапия (комбинация противорвотных препаратов с различным механизмом действия):
Следует избегать одновременного применения прокинетиков (оказывают действие через холинергическую систему) и М-холиноблокаторов (действуют конкурентно антагонистически).
Тошнота может быть проявлением судорог (например, при менингеальном карциноматозе), в этом случае следует применять противосудорожные препараты или бензодиазепины.
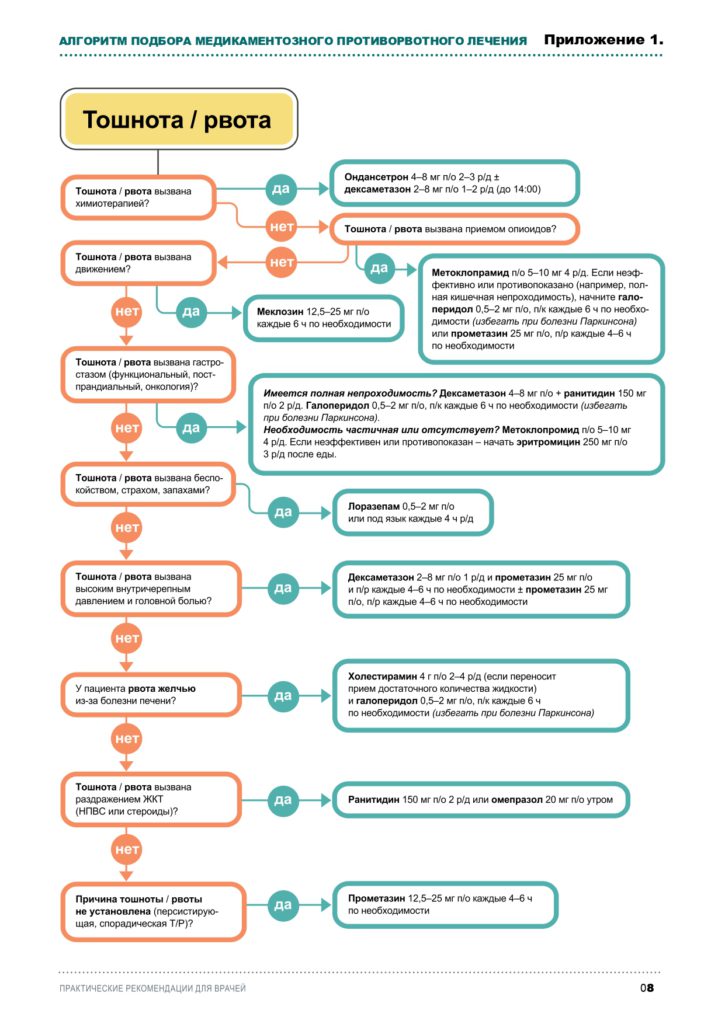
При отсутствии механической непроходимости толстого кишечника рассмотреть вопрос о переходе на пероральный прием препаратов через три дня после достижения положительного эффекта от НПИ или подкожного введения. Режим двухкомпонентной терапии при улучшении состояния пациента можно упростить через 1–2 недели путем постепенного уменьшения дозы одного или двух противорвотных препаратов. Алгоритм выбора лекарственного средства для купирования рвоты представлен также в Приложении 1.
Полезные советы
Старайтесь помочь пациенту, чтобы перевести его из состояния измученности в состояние возможности контроля симптома!
Благодарим за помощь в подготовке материалов:
Кравченко Т.В. (главного врача ГБУЗ ЦПП ДЗМ),
Гуркину С.П. (заместителя главного врача по организации стационарной помощи ГБУЗ ЦПП ДЗМ),
Ибрагимова А. Н. (руководителя филиала «Первый Московский Хоспис им. Веры Миллионщиковой» ГБУЗ ЦПП ДЗМ).
Скачать памятку «Тошнота и рвота в паллиативной помощи» в формате pdf можно здесь:
Пищевое отравление – спасибо, не нужно!
Каждый человек хотя бы раз жизни сталкивался с пищевым отравлением. Спутать подобное состояние практически невозможно – болит живот, мучает диарея, может возникнуть тошнота и рвота. Все это нередко сопровождается повышенной температурой и общей слабостью.
Чтобы понять, как бороться с пищевым отравлением, необходимо знать причины и последствия. Нужно понимать, в каких случаях можно справиться с проблемой самостоятельно, а когда необходимо оперативно обратиться к врачу, ведь осложнения ждать не будут.
Причины и виды пищевых отравлений
В целом можно выделить 2 основные причины пищевых отравлений:
В каждом уголке мира обитают свои возбудители инфекции и они готовы моментально атаковать желудочно-кишечный тракт человека, стоит только зазеваться.
Детский организм еще более уязвим. Для неокрепшего организма причиной отравления может стать все, что угодно, особенно в путешествии: невымытые руки, игра в песке, необычные сладости или фрукты. Случайный глоток воды из бассейна или моря также может сказаться на состоянии кишечника ребенка.
Признаки пищевого отравления и возможные осложнения
Несмотря на то, что пищевое отравление возникает из-за разных причин, его проявления на первых порах всегда однотипны, а симптомы похожи.
Организм человека – саморегулирующаяся система и потому пытается избавиться от возбудителей любым способом. Это может проявляться общим недомоганием, диареей и болью в животе 3 :
При сильном отравлении могут добавляться другие симптомы – тошнота, рвота и повышенная температура 3 :
Лечение пищевых отравлений
В первую очередь, для восстановления организма необходимо диетическое питание, которое поможет восстановить нормальную работу желудочно-кишечного тракта (ЖКТ).
При возобновлении питания после отравления необходимо соблюдать общие рекомендации 3 :
Домашняя аптечка или аптечка путешественника всегда должна включать в себя лекарственные препараты от отравления.
Самые востребованные средства 3,4 :
Пищеварительные ферменты – это особый тип соединений, предназначенных для расщепления углеводов, белков и жиров для их последующего усвоения в организме.
Как работают ферментные препараты?
Более подробно о препарате Креон ® можно узнать в специальном разделе.
При усугублении состояния или изначально тяжелом отравлении могут потребоваться помощь врача и дополнительные лекарственные препараты 4 :
читайте также
Креон ® или проверенная таблетка?
Креон ® 10000
Креон ® для детей
Креон ® или другие капсулы?
ВАМ МОЖЕТ БЫТЬ ИНТЕРЕСНО
Как избавиться от дискомфорта в желудке после еды?
Как справляться с тяжестью в животе после еды?
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
© 2021 ООО «Эбботт Лэбораториз», 125171 г. Москва, Ленинградское шоссе, дом 16А, строение 1, бизнес-центр «Метрополис», 6 этаж
Материал разработан при поддержке компании ООО «Эбботт Лэбораториз» в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
Препараты при ротовирусе
Возбудитель передается через грязные руки, то есть механизм передачи фекально-оральный, хотя возможен и воздушно-капельный. Может поражать людей в любом возрасте, а возбудителем ротавирусного гастроэнтерита является вирус из отряда Rotavirus, семейства Reoviridae. Пути передачи: контактно-бытовой (через грязные руки и предметы обихода); водный (при употреблении инфицированной вирусами воды, в том числе бутилированной); алиментарный (чаще всего при употреблении молока, молочных продуктов).
Не исключена возможность воздушно-капельного пути передачи ротавирусной инфекции. Но одной из основных причин распространения ротавирусов, является несоблюдение правил личной гигиены, когда передача инфекции происходит через руки, которыми в свою очередь, загрязняются посуда, игрушки, белье.
Переносчиком инфекции является больной человек или здоровый вирусоноситель. Вирус размножается в клетках слизистой оболочки желудочно-кишечного тракта и выделяется с калом на протяжении до 3 недель (чаще 7-8 дней от первых симптомов болезни). Поражение слизистой пищеварительного тракта нарушает переваривание пищи и приводит к развитию сильной диареи и обезвоживанию организма. Основной механизм передачи ротавирусной инфекции – пищевой. Заражение происходит фекально-оральным путем.
Симптомы ротовируса
Ротавирус или кишечный грипп отличается высокой заразностью, быстро распространяется в замкнутых пространствах. Если заболевает один член семьи, то с большой долей вероятности инфекция передастся всем. Чаще всего заболевшие предъявляют жалобы на головокружение, тошноту, слабость, озноб, рвоту и диарею.
Один из ведущих симптомов ротавирусной инфекции — внезапно возникшая диарея.
В течении болезни выделяют инкубационный период длительностью до 5 суток, острый период длительностью 3–7 суток и период восстановления (4–5 суток).
Начало заболевания всегда внезапное и характеризуется резким повышением температуры а также многократной усиливающейся рвотой, схваткообразными болями и урчанием в животе, возможно развитие диареи. Характер стула помогает диагностировать ротавирусную инфекцию. В первый день болезни стул жидкий желтого цвета, в последующие дни стул становится серо-желтым глинообразной консистенции. Кроме кишечных проявлений заболевания, больных беспокоят насморк, першение и боль в горле, кашель.
Кратность дефекаций чаще соответствует тяжести болезни. При обильном жидком стуле может развиться обезвоживание. С самого начала заболевания могут наблюдаться боли в животе. Чаще они умеренные, постоянные, локализованы в верхней половине живота; в отдельных случаях — схваткообразные, сильные. Признаки поражения органов пищеварения сохраняются в течение 3–6 дней.
Профилактика ротовируса
Неспецифическая профилактика включает в себя комплекс мер санитарно-гигиенического характера (регулярное мытье рук, применение только кипяченой питьевой воды, проветривание помещений, влажная уборка). Также важным моментом является своевременная изоляция заболевшего человека, у которого наблюдаются признаки ОРВИ и кишечной инфекции.
Гастроэнтерологи советуют в качестве профилактики принимать пребиотики и пробиотики. Пробиотики, которые называют «дружественными бактериями», это живые микроорганизмы, помогающие пищеварению и улучшающие защиту от возможных инфекций. Натуральные пробиотики содержатся в кисломолочных продуктах: биойогуртах и сырах, супе мисо, хлебе, приготовленном на закваске, и квашеной капусте. Есть также пищевые добавки с пробиотиками, которые выпускают в капсулах или напитках.
Лечение ротавируса
Основой лечения ротавирусной инфекции являются адекватное восполнение потерь жидкости (регидратация) и диета. В домашних условиях лечения при начальных симптомах обезвоживания регидратация проводится путем введения внутрь дополнительного объема жидкости. Предпочтение отдается не обычной воде, а специальным растворам для регидратации, которые продаются в аптеке (регидрон, гидровит и др.).
Ребенку нужно давать больше жидкости и не кормить «через силу». При рвоте и диарее необходимо применение препаратов для предупреждения обезвоживания (Регидрон). Взрослым можно употреблять подсоленную воду (1 ч. л. поваренной соли на литр). Для ускоренного выведения токсинов показаны сорбенты – активированный уголь (обычный или белый), Энтеросгель и Смекта.
С расстройствами пищеварения помогут справиться Панкреатин (ферментативное средство) и Мезим. При фебрильных значениях температуры тела показаны антипиретики, детям их лучше давать в виде сиропов (Нурофен, Панадол) или вводить в виде ректальных свечей.
При значительной потери жидкости (обильный жидкий стул, рвота) необходимо восполнять потери, в таких ситуациях обычно назначают препараты для пероральной регидратации, например регидрон, орсоль, хлосоль. Также обычно назначаются препараты из группы сорбентов, например полисорб, энтеросгель, смекта, активированный уголь. При выраженных спазмах в брюшной полости, возможно назначение спазмолитических препаратов, например но-шпа, дротаверин, спазмалгон.
При температуре выше 38,5 обычно назначают жаропонижающие препараты, например парацетамол, ибупрофен, ибуклин (комбинированный препарат). При интенсивном жидком стуле обычно назначают противодиарейные средства, например лоперамид, имодиум, лопедиум. При выраженной тошноте и рвоте могут быть назначены противорвотные средства, например церукал, мотилак, мотилиум.
Противовирусные препараты назначает врач. Это лекарства, которые в составе имеют интерферон и другие противовирусные компоненты. Например, Виферон, Цитовир, Анаферон, Генферон – влияет на местный и общий иммунитет, обладает противовирусным, антибактериальным действием. Хорошо повышает уровень интерферона в организме Ингавирин. Снимает воспалительный процесс и угнетающе действует на вирус. Эргоферон – применяется для лечения и профилактики ротавируса и возможных осложнений, укрепляет иммунную систему.
При отравлениях, рвоте, диарее, проблемами с ЖКТ часто применяют Энтеросгель, а не активированный уголь. Чем же он так хорош и почему получил такое широкое распространение?
Описание препарата
Энтеросгель применяется при рвоте
Энтеросгель обладает энтеросорбирующим, противодиарейным, обволакивающим, дезинтоксикационным, регенирирующими свойствами. Препарат улучшает функциональное состояние кишечника, почек, печени, нормализует функции иммунной и кроветворной систем.
Все это сокращает время лечения большинства заболеваний.
Показания
Энтеросгель часто применяется в гастроэнтерологии, аллергологии, нефрологии, акушерстве и гинекологии, педиатрии, токсикологии в качестве терапии состояний, при которых наблюдается интоксикация организма. Так, показаниями к применению Энтеросгелю являются:
Людям, которые не страдают от проблем с ЖКТ в той или иной мере, Энтеросгель может быть назначен для профилактики ИБС, атеросклероза, при хронических интоксикациях у занятых на вредном производстве, проживающих в экологически неблагоприятных регионах, а также для профилактической очистки организма.
Противопоказания
Даже несмотря на то, что Энтеросгель не проникает в системный кровоток и не прилипает к стенкам пищеварительного канала, у него существует ряд противопоказаний:
Побочные эффекты
Энтеросгель обладает хорошей переносимостью, но это не отменяет возможного появления побочных реакций. Так, прием препарата может вызывать тошноту, периодическую рвоту, а в первые дни есть вероятность развития запора. При функциональной почечной или печеночной недостаточности может появиться чувство отвращение к препарату.
Как принимать Энтеросгель
Энтеросгель в любой лекарственной форме принимается внутрь за 2 часа до приема пищи или лекарственных средств, либо через 2 часа после.
Паста Энтеросгель полностью готова к применению. Ее следует запивать достаточным количеством воды. А вот из Энтеросгеля в форме геля перед приемом делают водную суспензию. Для этого необходимое количество геля растирают в четверти стакана воды, затем принимают, запивая водой.
Пасту Энтеросгель запивают водой
Терапевтический курс:
В среднем продолжительность терапевтического курса составляет 7-14 дней. Для профилактики хронических интоксикаций необходимо принимать по 22.5 г (1 пакет) 2 раза/сут в течение 7-10 дней ежемесячно. Если интоксикация ярко выраженная, то врач может принять решение об увеличении дозы в 2 раза в первые 3 дня терапии. После стабилизации состояния переходят на среднюю терапевтическую дозировку. После исчезновения симптоматики острой интоксикации или кишечной инфекции препарат применяется еще в течение нескольких дней.
При механической желтухе, циррозе печени возможно назначение более длительное время (2 месяца и больше).
Повторять курс лечения допустимо лишь после рекомендации лечащего врача.
Так, в инструкции по применению Энтеросгеля даны следующие дозировки:
Суточная доза (45 г для взрослых и 30 г для детей) разделяется в 3 приема. Длительность лечения определяется индивидуально и зависит от выраженности заболевания и возраста пациента.
Профилактика:
В профилактических целях взрослым пациентам устанавливают следующий режим дозирования:
При поносе:
Следует сразу принять 2 стандартные разовые дозы Энтеросгеля. В дальнейшем препарат принимают по 1 стандартной дозе после каждой дефекации. После того, как стул нормализуется, препарат принимают в соответствующей возрасту дозировке еще 5 дней.
Важно помнить, что лечить диарею только с помощью сорбента нельзя. Необходимо выяснить источник болезни и начать комплексное медикаментозное лечение. Ведь диарея может быть инфекционная и неинфекционная. Определить причину возникновения поноса может врач.
При рвоте:
Важно! При заболеваниях, которые сопровождаются потерей жидкости (рвота, диарея), применение Энтеросгеля должно быть дополнено регидратационными растворами, которые восполняют дефицит электролитов. Это необходимо, чтобы избежать обезвоживания и последующих осложнений. Для восполнения объема потерянной жидкости и электролитов следует приобрести в аптеке специализированные препараты: Регидрон, Трисоль, Гидровит, Реосолан, Гастролит, Хумана Электролит и др.
Лечащий врач поможет подобрать необходимую дозировку и кратность приема.
Энтеросгель при беременности и в период лактации
В аннотации к препарату указано, что прием Энтеросгеля при беременности и во время грудного вскармливания не противопоказан. Так, лекарственное средство назначают для уменьшения выраженности проявлений токсикоза, при фетоплацентарной недостаточности (дисфункции плаценты), для лечения острых и хронических бактериальных, вирусных или грибковых влагалищных инфекций.
Энтеросгель при беременности не противопоказан
Энтеросгель детям
Препарат хорошо переносится и безопасен для детей. Пасту/гель (без подсластителя) можно давать ребенку с рождения.
Препарат абсолютно безвреден для детей
Для грудничков и малышей Энтеросгель перед употреблением смешивают с тройным объемом жидкости: воды или грудного молока. Дети постарше могут просто запивать пасту/гель водой.
Согласно инструкции, дозировка Энтеросгеля для детей зависит от возраста:
Энтеросгель и алкоголь
Прием геля защищает печень и помогает ей быстро восстановиться после отравления алкоголем.
При похмелье для ускорения выведения алкоголя из организма принимают 3-4 ст. ложки геля/пасты непосредственно после приема алкоголя и такую же дозу утром.
Чтобы избежать похмелья, следует выпить:
Энтеросгель при аллергии
Что касается применения Энтеросгеля при аллергии, то наблюдение за пациентами свидетельствует о заметном улучшении их состояния. Так, при бронхиальной астме состояние пациентов улучшается уже к 3 дню лечения, а через 2 недели нормализуется дыхание.
При аллергии, которая связана с нарушениями работы пищеварительной системы, применение Энтеросгеля помогает выведению из организма токсинов, восстановлению работы кишечника, а также позволяет предотвратить эрозии. Улучшения отмечаются уже на 4-5 день применения препарата.
Энтеросгель при аллергии
Энтеросгель применяется для лечения экземы. Для устранения свежих высыпаний требуется 6 дней.
Использование препарата для лечения атопического дерматита позволяет продлить период ремиссии до 8 месяцев (обычно ремиссия длится не более полугода).
Аналоги
К одной фармакологической группе с Энтеросгелем относятся: Активированный уголь, Диосмектит, Лактофильтрум, Лигносорб, Карбосорб, Микроцел, Сорбекс, Неосмектин, Полисорб МП, Полифепан, Смекта, Фильтрум-СТИ, Энтегнин, Энтеродез, Ультра-адсорб, Энтеросорб, Энтерумин, Энтеросорбент СУМС-1.
Помните, что аналоги могут обладать схожими свойствами и эффектами. Но у них свои показания к применению, суточная дозировка, список побочным реакций. Именно поэтому назначать или заменять один препарат другим может только врач.