Правосторонняя очаговая пневмония что это такое
Городская клиническая больница имени Д.Д.Плетнёва
Государственное бюджетное учреждение Департамент здравоохранения г. Москвы
Правосторонняя пневмония
Правосторонняя пневмония встречается чаще левостороннего поражения легких, в связи с тем, что анатомически правый бронх короче и шире левого, чем объясняется более частое распространение инфекции по нему.
Правосторонняя пневмония относится к очаговым пневмониям и обычно развивается вслед за поражением бронхов (бронхопневмония) в тех случаях, когда возбудитель не способен вызвать интенсивное серозное воспаление в обширных участках легочной ткани вследствие малой вирулентности или быстрой и интенсивной защитной клеточной реакции макроорганизма.
Такой очаговый характер имеет большинство бактериальных, протозойных и грибковых пневмоний. Для правосторонней пневмонии характерно одновременное наличие очагов воспаления в разной стадии развития. Этим объясняется постепенное развитие заболевания, непостоянство лихорадки, волнообразная смена периодов улучшения и ухудшения состояния больного.
Для правосторонней пневмонии также характерна вариабельность физикальных изменений, что зачастую препятствует своевременной постановке диагноза. Наиболее постоянными симптомами очаговых пневмоний являются жесткое дыхание и влажные хрипы (как правило, мелкопузырчатые). Характерны и симптомы поражения бронхиального дерева: сухие и влажные (средне- и крупнопузырчатые) хрипы.
В зависимости от выраженности лихорадки, симптомов интоксикации и степени поражения легочной ткани различают легкие, среднетяжелые и тяжелые формы пневмоний. В последнее время возросла частота стертых, атипичных и абортивных форм правосторонних пневмоний. Поэтому при наличии затяжного кашля, периодов повышения температуры, болях в грудной клетке, общей слабости необходима консультация врача-пульмонолога в ГКБ № 57 и проведение рентгенологического исследования.
Отсутствие этиотропного лечения может привести к возникновению таких осложнений пневмонии, как плеврит, ателектаз и абсцесс легкого, поэтому обращение за медицинской помощью должно быть своевременным. При очаговой пневмонии рентгенологически выявляют множество небольших участков затемнения до 1-2 см, что соответствует размерам легочных долек.
Нередко очаги сливаются между собой, что приводит к значительному их увеличению и повышению интенсивности теней (сливная пневмония). При этом затемнения иногда могут занимать весь сегмент или долю, напоминая крупозную пневмонию.
Первые признаки пневмонии: симптомы и причины
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
Другие факторы риска включают в себя:
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Комментарий эксперта
Какие особенности у коронавирусной пневмонии?
Бактериальная пневмония отличается от пневмонии, вызванной коронавирусной инфекцией. Ковидная возникает после контакта с больным COVID-19, бактериальная развивается как осложнение заболевания, например, в результате переохлаждения, ОРВИ. Бактериальная обычно односторонняя, а коронавирусная – чаще всего двухсторонняя. Для ковидной пневмонии характерна высокая температура, быстрое нарастание дыхательной недостаточности часто при отсутствии кашля, в то время как бактериальная обычно протекает с невысокой температурой и сильным кашлем с мокротой. Коронавирусную пневмонию выявляют по характерному КТ-феномену – наличию в периферических отделах легких затемнений по типу матового стекла.
Профилактика пневмонии
Чтобы помочь предотвратить пневмонию:
Правосторонняя пневмония у взрослого: лечение
Пневмония правого легкого диагностируется чаще, чем левого. Данную картину объясняет анатомическое строение бронхиального дерева с правой стороны. Правый главный бронх, располагаясь по косой, сверху вниз, «забрасывает» в нижние отделы легкого бактерии, благодаря чему в одном месте накапливается большое количество колониеобразующих единиц.
Правостороннее воспаление легких является распространенным и серьезным недугом, требующим немедленного и довольно сложного лечения, часто в условиях стационара.
В клинике терапии Юсуповской больницы высококвалифицированные врачи выполнят комплексную диагностику и лечение заболеваний дыхательных путей, в том числе пневмонии разной степени тяжести. Благодаря внушительному опыту наших специалистов, оснащению больницы современным медицинским оборудованием, обеспечивается высокая эффективность лечения и предупреждение развития тяжелых последствий.
Почему развивается пневмония правого легкого
Правостороннее воспаление легких у взрослых и детей возникает в силу двух факторов: заражения воздушно-капельным путем и активизацией вирусов и бактерий, обитающих в верхней части респираторной системы.
Чаще всего воспаление правого легкого вызывают стрептококки, стафилококки и микоплазмы.
Виды правосторонней пневмонии
В зависимости от клинической картины правостороннее воспаление легких может быть нескольких видов:
Гнойная пневмония правого легкого является наиболее опасной патологией, которая грозит летальным исходом.
По локализации воспалительного процесса правосторонняя пневмония может быть:
Кроме того, правостороннее воспаление легких бывает:
Нижнедолевая пневмония справа сопровождается значительным повышением температуры, появлением озноба, сильного кашля с болями в правой области груди и отделением мокроты вязкой консистенции. Протекает, как правило, со слабовыраженными симптомами.
Симптомы правостороннего воспаления легких
Правосторонняя пневмония бактериальной природы проявляется следующими симптомами:
Вирусная правосторонняя пневмония проявляется:
Диагностика правосторонней пневмонии
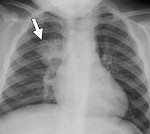
Для установления диагноза пациентам клиники терапии Юсуповской больницы назначается проведение рентгенографии легких в двух проекциях: боковой и прямой. Данное исследование позволяет выявить воспаление правого легкого, оценить размеры и локализацию инфильтративного очага, а также отследить динамику антибактериальной терапии.
Больным с правосторонней пневмонией, возникшей на фоне простудных заболеваний, проводят лабораторные и биохимические анализы крови с целью выяснения этиологии воспаления легких – бактериальной либо вирусной. О бактериальной природе заболевания говорит повышенное число лейкоцитов в крови. Вирусные инфекции проявляются увеличением лимфоцитов.
Анализ мокроты позволяет определить вид микроорганизма, благодаря чему для лечения подбирается оптимальный антибактериальный препарат.
Оценить состояние бронхов позволяет бронхоскопия.
Наиболее тяжело диагностируемым видом заболевания является правосторонняя нижнедолевая пневмония. Лечение взрослых и детей с данной патологией требует немедленного применения антибактериальной терапии.
На основании результатов проведенных исследований опытный врач-пульмонолог Юсуповской больницы устанавливает диагноз и подбирает адекватный метод лечения.
Правосторонняя пневмония: лечение заболевания
После установления диагноза врач составляет индивидуальный план терапии с применением антибактериальных препаратов, предупреждающих распространение микроорганизмов. Самолечение в данной ситуации неуместно, так как самостоятельный выбор антибиотиков и их неправильная дозировка может способствовать значительному ухудшению состояния больного.
Если развитие правосторонней пневмонии было обусловлено вирусной инфекцией, применение антибактериальной терапии нецелесообразно. В данных ситуациях эффективен прием противовирусных препаратов, иммунологических стимуляторов, подавляющих негативную симптоматику.
Медикаментозная терапия при правосторонней пневмонии включает в себя прием следующих лекарственных средств:
Больному рекомендуется соблюдение постельного режима, витаминизированная пища и употребление большого количества жидкости.
При выборе схемы лечения врач учитывает особенности организма больного, степень тяжести пневмонии. Об эффективном лечении можно говорить при улучшении общего состояния пациента, нормализации показателей крови и снижении симптоматики.
Пневмония правосторонняя: лечение дома
Лечение воспаления легких в домашних условиях возможно при соблюдении всех врачебных рекомендаций.
Домашнее лечение пневмонии основывается на народных рецептах. Традиционная медицина не отрицает их применение, однако только в качестве дополнения к основному лечению с лекарственными средствами антибактериального действия и симптоматическими препаратами, назначенными лечащим врачом.
В случае, если воспаление легких сопровождается одышкой (при частоте более 30 дыхательных движений в минуту), лечение заболевания требует стационарных условий. Госпитализация больного необходима при наличии следующих симптомов:
В среднем терапия неосложненной пневмонии продолжается около месяца. Лечение специфической легионеллезной формы воспаления легких длится, в среднем, три недели.
В случаях прогрессивного ухудшения состояния больного, появления у него спутанности сознания, требуется реанимационная помощь, в том числе искусственная вентиляция легких.
Тщательный врачебный контроль при условии нахождения больного в стационаре обеспечит эффективное лечение, предупреждая серьезные осложнений и гибель человека.
Юсуповская больница в Москве – это ведущее медицинское учреждение, одним из направлений которого является диагностика, лечение и реабилитация больных с заболеваниями органов дыхательной системы, в том числе с пневмонией.
В оказании услуг специалисты клиники ориентируются на международные стандарты качества и используют ультрасовременные медицинские технологии: упреждающую диагностику, современную щадящую терапию, реабилитационные мероприятия, способствующие скорейшему возвращению пациентов к нормальному качеству жизни.
Детальную информацию об условиях записи к специалисту можно узнать у врача-координатора Юсуповской больницы.
МКБ-10
Общие сведения
В структуре различных форм воспаления легких очаговые пневмонии составляют наиболее обширную группу – примерно 2/3 всех случаев. Воспаление при очаговой пневмонии нередко начинается с терминальных бронхов, захватывая в виде одиночного или множественных очагов одну или группу долек легкого. Поэтому очаговой пневмонии в пульмонологии соответствуют термины «бронхопневмония» и «лобулярная пневмония». В целом воспалительный процесс при очаговой пневмонии мене активен, а клиническая картина не столь выражена, как при крупозной пневмонии.
Причины
В большей части случаев очаговая пневмония является вторичной, выступая осложнением острых респираторных инфекций, протекающих с явлениями трахеобронхита и бронхита. Заболеваемость очаговой пневмонией резко возрастает в периоды эпидемиологических вспышек гриппа. Предполагается, что вирус гриппа в известной степени сенсибилизирует организм, изменяет ткани дыхательных путей и делает их более восприимчивыми к условно-патогенной и вирулентной флоре. Среди пневмотропных агентов встречаются респираторно-синтициальные вирусы, риновирусы, аденовирусы, вирусы парагриппа.
Вторичные очаговые пневмонии могут развиваться на фоне других первичных заболеваний – кори, коклюша, скарлатины, брюшного тифа, менингококкового менингита, перитонита, гнойного отита, абсцесса печени, фурункулеза, остеомиелита и др. В очаговой форме могут протекать застойная и аспирационная пневмония.
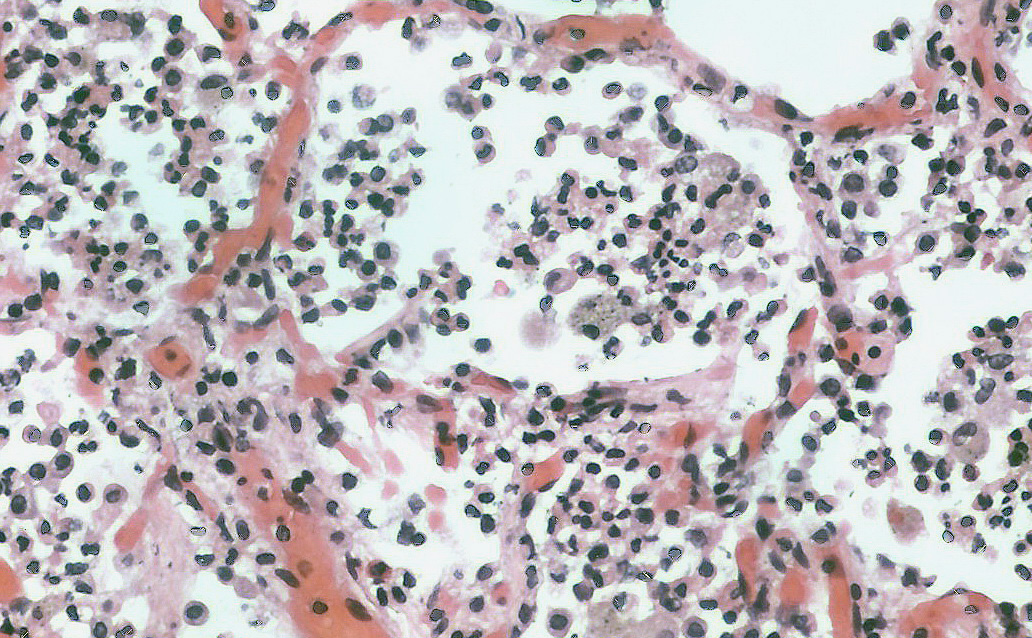
Патоморфология
Патоморфологические изменения при очаговой пневмонии соответствуют таковым при долевой пневмонии и проходят стадии серозного выпота, опеченения и разрешения.
В зависимости от величины фокуса воспаления различают мелкоочаговые и крупноочаговые пневмонии, развивающиеся в пределах дольки. Кроме этого, воспалительные очаги могут быть единичными или множественными. Чаще всего патологический процесс развивается в продольном направлении (с последовательным вовлечением бронхов, бронхиол и альвеолярных ходов), реже – путем поперечного (перибронхиального) распространения.
Симптомы очаговой пневмонии
Начало очаговой пневмонии может быть острым или постепенным, манифестирующим с продромальных явлений. Клиническое течение бронхопневмонии характеризуется лихорадкой с ознобами, потливостью, общей слабостью, головной болью. Отмечаются боли в грудной клетке при дыхании и кашле.
Осложнения
Течение стрептококковой очаговой пневмонии нередко отягощается развитием экссудативного плеврита или эмпиемы плевры. Очаговые пневмонии, вызываемые палочкой Фридлендера и стафилококковой инфекцией, могут сопровождаться абсцедированием, что проявляется усилением интоксикации, увеличением количества мокроты и изменением ее характера на гнойный. Кроме этого, стафилококковые пневмонии потенциально опасны в плане осложнения пиопневмотораксом, легочным кровотечением, гнойным перикардитом, амилоидозом, сепсисом.
Гипертоксические вирусные пневмонии, протекающие в форме крупноочаговых, сливных, субдолевых, долевых, часто осложняются развитием геморрагического синдрома: кровохарканьем, носовыми кровотечениями, микрогематурией, иногда легочными и желудочно-кишечными кровотечениями. Послеоперационные очаговые пневмонии опасны развитием дыхательной или сердечно-сосудистой недостаточности.
Диагностика
Дифференциальный диагноз очаговой пневмонии необходимо проводить с туберкулезом, альвеолярным раком легкого, абсцессом и инфарктом легкого. С этой целью выполняется комплекс рентгенологического и клинико-лабораторного обследования с оценкой результатов рентгенологом и пульмонологом.
Рентгенологическая картина при очаговой пневмонии может быть вариабельна. В типичных случаях с помощью рентгенографии легких определяются очаговые изменения на фоне периваскулярной и перибронхиальной инфильтрации. В сомнительных случаях рентгенологические данные должны уточняться с помощью КТ и МРТ легких, бронхоскопии.
Для выяснения этиологии очаговой пневмонии производится исследование мокроты или смывов бронхов (микроскопическое, цитологическое, ПЦР, на КУБ, бактериологическое). В крови выявляется нейтрофильный лейкоцитоз, увеличение СОЭ, повышение содержания сиаловых кислот и фибриногена, диспротеинемия, положительная реакция на С-реактивный белок. Для исключения септицемии при тяжелом течении очаговой пневмонии проводится исследование крови на гемокультуру.
Лечение очаговой пневмонии
При очаговой пневмонии требуется как можно более ранее назначение антибиотиков с учетом данных клинико-рентгенологической и микробиологической диагностики; целесообразна комбинация препаратов различных групп. В лечении пневмоний традиционно применяются пенициллины, цефалоспорины, фторхинолоны курсами не менее 10-14 дней. Кроме внутримышечных и внутривенных инъекций антибиотиков, используется также их внутриплевральное, эндобронхиальное, эндолимфатическое введение.
В остром периоде очаговой пневмонии проводится инфузионная дезинтоксикационная и противовоспалительная терапия, в тяжелых случаях в схему лечения очаговой пневмонии вводят кортикостероиды. Назначаются бронхолитические и муколитические препараты, разжижающие мокроту и облегчающие ее эвакуацию из бронхиального дерева (эуфиллин, теофиллин, бромгексин и др.), аэрозольные ингаляции (лекарственные, щелочные, масляные, ферментные). Активно применяются витамины и стимуляторы иммуногенеза.
Прогноз
Критериями разрешения очаговой пневмонии служат: исчезновение клинической симптоматики, нормализация рентгенологических и лабораторных показателей. Своевременная и рациональная терапия очаговой пневмонии предупреждает затяжное течение или рецидивирование воспаления. Реконвалесценты, перенесшие очаговую пневмонию, наблюдаться терапевтом-пульмонологом не менее 6 мес.
Наименее благоприятным прогнозом характеризуются стафилококковые пневмонии, протекающие с абсцедированием и деструкцией, а также вирусные пневмонии с молниеносным течением.
Очаговая пневмония
Очаговая пневмония: описание заболевания
Воспалительный процесс, развивающийся на ограниченном участке легочной ткани, называется очаговой пневмонией. Очаговая пневмония является разновидностью острого воспаления лёгких. Очаговая пневмония может развиваться как самостоятельное заболевание, а может становиться следствием протекающих в организме заболеваний. Чаще всего очаговая пневмония имеет вторичный характер развития, а среди наиболее вероятных заболеваний провокаторов стоит выделить коклюш, скарлатину, менингит, перитонит, гнойный отит, фурункулёз, остеомиелит. В качестве возбудителя очаговой пневмонии первичного типа необходимо выделить патогенную деятельность пневмококков. Среди патогенных микроорганизмов, пневмококки чаще всего становятся возбудителями очаговой пневмонии.
Помимо вышеуказанного типа бактерий, причиной возникновения заболевания могут стать стрептококки, стафилококки, менингококки, кишечная палочка, хламидии, микоплазмы. Помимо непосредственно причин, провоцирующих развитие очаговой пневмонии, существуют способствующие её возникновению факторы, без которых воспалительный процесс может и не возникнуть.
В качестве таких факторов выделяют переохлаждение организма, попадание в пути бронхиального дерева чужеродного тела, стрессы, агрессивное воздействия окружающей среды, слабый иммунный ответ организма, пагубные пристрастия (алкоголизм, наркомания, курение), недостаток минеральных веществ и витаминов в организме, перенесённые хирургические операции.
Формы очаговой пневмонии и их развитие
Отличительными особенностями развития воспалительного процесса при очаговой пневмонии является ограниченный участок локализации, медленное развитие, отсутствие резкого нарастания симптоматики. В зависимости от локализации очага воспаления патология разделяется на правостороннюю, левостороннюю, верхнедолевую, среднедолевую, нижнедолевую и двустороннюю. При двусторонней очаговой пневмонии наблюдается воспаление отдельных долей правого и левого лёгкого. Симптоматика напрямую зависит от локализации воспалительного процесса. Например, двусторонняя очаговая пневмония сопровождается резким повышением температуры, интенсивными головными болями, болевыми ощущениями и жжением в груди, чрезмерным потоотделением, одышкой, непродуктивным кашлем, общей бледностью кожных покровов и синюшностью отдельных их участков (носогубный треугольник), высыпаниями. В процессе развития двусторонней очаговой пневмонии сухой кашель сменяется продуктивным, а отделяемая мокрота имеет резкий неприятный запах и специфический оттенок. Это указывает на развитие в тканях лёгких гнойного процесса. Левостороннее очаговое воспаление лёгких сопровождается незначительным повышением температуры тела, болевыми ощущениями и чувством тяжести с правой стороны грудной клетки, приступами сильного кашля, ознобом, одышкой и потливостью. Для всех типов воспаления лёгких характерна повышенная утомляемость, хрипы при выдохе, суставные и мышечные боли, учащённое сердцебиение, тошнота, а в некоторых случаях рвота.
Диагностика очаговой пневмонии
Диагностика очаговой пневмонии требует тщательного подхода со стороны врача-пульмонолога. Помимо ознакомления с историей болезней пациента и проведения первичного осмотра, назначают ряд лабораторных и инструментальных исследований. В качестве лабораторных исследований назначают проведение общего и биохимического анализа крови, микроскопию смыва с бронхов, культуральное исследование мокроты. В качестве наиболее информативных инструментальных методов диагностики стоит отметить рентгенографию грудной клетки, фибробронхоскопию, магнитно-резонансную и компьютерную томографии лёгких. В процессе диагностики необходимо проведение дифференциации очаговой пневмонии от целого ряда заболеваний со схожей симптоматикой, например, туберкулёза, абсцесса легкого и альвеолярного рака лёгких. Основываясь на результатах проведённых исследований, специалист подбирает максимально эффективное лечение.
Как проводят лечение?
В качестве основного способа лечения очаговой пневмонии необходимо указать применение консервативной терапии. Основу медикаментозной терапии составляют противовоспалительные, антибактериальные и дезинтоксикационные препараты. В процессе лечения активно применяют иммуностимулирующие препараты и поливитаминный комплексы. Сопутствующим проведению медикаментозной терапии лечением является физиотерапия, массаж и лечебная физкультура. Отсутствие адекватного лечения заболевания приводит к развитию ряда тяжелых патологий, среди которых следует выделить абсцесс легкого, дыхательную недостаточность, анемию, плеврит, миокардит, сердечную недостаточность.
Основу профилактики развития заболевания составляют здоровый образ жизни, отсутствие пагубных пристрастий, своевременное излечение от различных заболеваний, регулярное медицинское обследование.